მრავალსახოვანი ჰერპესი
გააზიარე:
გენიტალური ჰერპესი – შეუმჩნეველი ინფექცია თუ საშიში მტერი
რა ასოციაციას იწვევს თქვენში სიტყვა “ჰერპესი”? მე მისი გაგონებისთანავე ტუჩზე გამოსული უზარმაზარი ბუშტუკი წარმომიდგება თვალწინ. ზოგიერთს, უფრო მწარე გამოცდილების პატრონს, შესაძლოა გენიტალურ ჰერპესთან დაკავშირებული დისკომფორტი გაახსენდეს, ზოგს – ტანზე მტკივნეული გამონაყარი, ექიმები ჰერპეს ზოსტერს რომ უწოდებენ, ზოგი ნაყვავილარს მოისინჯავს ხელით, ზოგს კი სტუდენტობისას გადატანილი მონონუკლეოზი მოაგონდება. ასეთი მრავალსახოვანია ჰერპესი– ყველა ზემოთ ჩამოთვლილი დაავადების წყარო.
მარტივი ჰერპესის სირთულეები
ვისაც ერთხელ მაინც ჰქონია მარტივი ჰერპესი, ვფიქრობ, საქმე სულაც არ მიაჩნია მარტივად. უსიამოვნო შესახედაობას თავი რომ დავანებოთ, გამონაყარი საკმაოდ მტკივნეულია, ხოლო მისი გამომწვევი უკვე ნაცნობ პრობლემებთან ერთად ბევრ სხვასაც გვიქადის.
ჰერპესი, როგორც უკვე ვთქვით, ვირუსული დაავადებაა. განასხვავებენ მარტივი ჰერპესის ვირუსის ორ ტიპს. პირველი, წესისამებრ, ორალურ ჰერპესს იწვევს, თუმცა იშვიათად შესაძლოა გენიტალური ჰერპესის მიზეზადაც იქცეს. ამ უკანასკნელის მთავარი გამომწვევი მეორე ტიპის ვირუსია, რომელსაც ასევე შეუძლია, პირის მიდამოს დაზიანებაც გამოიწვიოს.
კარგად ნაცნობი ჩივილები
ადამიანთა უმრავლესობა მარტივი ჰერპესის ვირუსით ინფიცირებისას არაფერს უჩივის. როცა ვირუსი მანიფესტირდება, – მძლავრობს და ჩვენს ორგანიზმზე საკუთარ უფლებებს აცხადებს, – ბუშტუკის გაჩენამდე რამდენიმე დღით ადრე ჩხვლეტის, ქავილისა და წვის შეგრძნება იჩენს თავს. დაზიანებულ არეზე ერთი ან მეტი სითხის შემცველი ბუშტუკი ჩნდება. რამდენიმე დღის შემდეგ ბუშტუკები, წესისამებრ, სკდება, სითხისგან იცლება და ფუფხს იკეთებს, რამდენიმე დღეში კი ხორცდება. ბუშტუკები ზოგჯერ წითელია, ზოგჯერ – ყვითელი. შესაძლოა, რამდენიმე პატარა ვეზიკულა გაერთიანდეს და შედარებით დიდი ზომის ბუშტუკი წარმოქმნას.
ბუშტუკების გაჩენა მოსალოდნელია ჰერპესით ინფიცირებულ ადამიანთან კონტაქტიდან 2-20 დღის შემდეგ. გამონაყარი დაახლოებით 7-10 დღეში ალაგდება.
ორალური ჰერპესის დროს ბუშტუკები, წესისამებრ, ტუჩებზე ან პირის გარშემო წარმოიქმნება, იშვიათად – სახის სხვა ნაწილებსა და ენაზე, კიდევ უფრო იშვიათად – სხეულის რომელიმე სხვა ადგილას.
გენიტალური ჰერპესის დროს ბუშტუკები პენისის, საშოს, დუნდულებისა და ანუსის მიდამოში ჩნდება.
მარტივი ჰერპესის დროს მოსალოდნელია გრიპისმაგვარი სიმპტომებიც: ცხელება, კუნთებისა და ყელის ტკივილი, ლიმფური კვანძების გადიდება კისრის მიდამოში. ზოგჯერ პროცესი თვალებზეც ვრცელდება. ამ დროს შეინიშნება თვალების ტკივილი, სინათლის მიმართ მომატებული მგრძნობელობა, თვალებში ქვიშის ჩაცვენის შეგრძნება და გამონადენი. სათანადო მკურნალობის გარეშე თვალებში შესაძლოა განვითარდეს ნაწიბუროვანი ცვლილებები, რაც, თავის მხრივ, მხედველობის დაბინდვას, ზოგჯერ – დაკარგვასაც კი, იწვევს.
ნაცნობი და უცნობი მიზეზები
მარტივი ჰერპესით ყველაზე ხშირად ბავშვები ავადდებიან. დაავადების რისკი ასევე მაღალი აქვთ სუსტი იმუნური სისტემის მქონე პირებს. ვირუსი კანის კანთან კონტაქტისას გადაედება, მისი წყარო კი, წესისამებრ, ინფიცირებული ზრდასრულია. ხშირია ინფიცირება კოცნის, სახეზე შეხების, სხვისი საპარსი თუ კოსმეტიკური საშუალებების გამოყენებისას, თანაც არა მხოლოდ მაშინ, როცა ინფექციის წყაროს გამონაყარი აქვს. მდგომარეობას, როცა გამონაყარი არ შეინიშნება, მაგრამ ადამიანი მაინც ავრცელებს ინფექციას, ექიმები ასიმპტომურ ვირუსგამოყოფას უწოდებენ.
ყველაზე მნიშვნელოვანი რამ, რაც მარტივი ჰერპესის ვირუსის შესახებ უნდა ვიცოდეთ, ის არის, რომ ადამიანის ორგანიზმში მოხვედრილი ვირუსი მას აღარასოდეს ტოვებს, პირველი გამოვლენის შემდეგ კანის უჯრედებიდან ნერვულისკენ გადაინაცვლებს და სამუდამოდ რჩება მათში. ამ დროს ამბობენ, რომ ვირუსი ლატენტურ ანუ ძილის ფაზაში გადავიდა.
რამ შეიძლება გამოაღვიძოს მძინარე ვირუსი?
ცნობილია ჰერპესის გამწვავების რამდენიმე მაპროვოცირებელი ფაქტორი:
* სტრესი;
* ავადმყოფობა;
* ცხელება;
* მზის გამოსხივება;
* მენსტრუაცია;
* ქირურგიული ჩარევა.
დიაგნოსტიკა
დაავადების დიაგნოსტირება რომ ადვილია, ალბათ თავადაც მიხვდით. მარტივი ჰერპესის სიმპტომებს იცნობს ნებისმიერი პაციენტი, რომელსაც ის ერთხელ მაინც გამოუცდია. გამოცდილი ექიმი,მით უმეტეს, თვალის ერთი შევლებით დასვამს დიაგნოზს, თუმცა ზოგი თავის დაზღვევის მიზნით წყლულიდან მასალას იღებს და ლაბორატორიულად ამოწმებს. თუ პაციენტს გამონაყარი არ აქვს, ამ შემთხვევისთვის არსებობს სისხლის ანალიზი, რომლის მეშვეობითაც უშუალოდ მარტივი ჰერპესის ვირუსის აღმოჩენაა შესაძლებელი. 
ცხოვრება ვირუსთან ერთად
ამთავითვე შეეგუეთ იმ აზრს, რომ მარტივი ჰერპესის ვირუსისგან განკურნების საშუალება არ ასრებობს. კარგი ის არის, რომ გამონაყარი უმეტესად მკურნალობის გარეშე ალაგდება. მაშ, რა აზრი აქვს მკურნალობას? საქმე ის გახლავთ, რომ არსებობს არაერთი პრეპარატი, რომლებიც ასუსტებს ჰერპესისთვის დამახასიათებელ წვის, ქავილისა და ჩხვლეტის შეგრძნებას და გამწვავების პრევენციას ახდენს.
მარტივი ჰერპესის ორივე ტიპის ვირუსის წინააღმდეგ იყენებენ აციკლოვირს, ფამციკლოვირსა და ვალაციკლოვირს. მათი მიღება ინფექციის ხელახალ გამწვავებას შეუშლის ხელს, ხოლო თუ დაავადება მაინც გამწვავდა, უფრო მსუბუქად წარიმართება. ეს წამლები ვირუსის გავრცელებასაც ამცირებს და გაცილებით ეფექტურია, თუ პირველი სიმპტომების შემჩნევისთანავე, გამონაყარის გაჩენამდე მიიღებთ.
მარტივი ჰერპესის პირველი გამწვავება ყველაზე რთულია. დროთა განმავლობაში რეციდივები სიმძაფრეს კარგავს. ზოგი მათგანი ისე მსუბუქად მიმდინარეობს, რომ, ფაქტობრივად, შეუმჩნეველი რჩება. ისეც ხდება, რომ პირველი გამწვავება მსუბუქია, წლების შემდეგ კი დაავადება მთელი თავისი "დიდებულებით" ბრუნდება. ზოგს მთელი სიცოცხლის განმავლობაში მხოლოდ ერთხელ უმწვავდება ჰერპესი, ზოგთან კი ინფექცია ისე აქტიურობს, თვე არ გავა, თავი არ იჩინოს. ხშირი რეციდივი განსაკუთრებით ინფიცირების პირველ წელსაა მოსალოდნელი. დროთა განმავლობაში რეციდივების სიხშირეც იკლებს. ეს ანტისხეულების – იმ დამცავი ცილების დამსახურებაა, რომლებსაც ჩვენი ორგანიზმი გამოიმუშავებს.
პრაქტიკულად ჯანმრთელ პირებთან მძიმე გართულებები იშვიათია. დაავადება შედარებით მძიმედ მიმდინარეობს მუცლად მყოფ ბავშვებსა და ახალშობილებთან, ასევე – სუსტი იმუნური სისტემის მქონე და ქრონიკული სნეულებებით მოავადე პირებთან. თუ პაციენტს აქვს აივ ინფექცია/შიდსი, სიმსივნური დაავადება ან ორგანოს ტრანსპლანტატი, მარტივი ჰერპესის ნებისმიერი სიმპტომის გაჩენისას აუცილებელია ექიმის დაუყოვნებელი კონსულტაცია.
გართულებებს მიეკუთვნება ნაწიბუროვანი ცვლილებები ხშირი რეციდივის არეში, მხედველობის პრობლემები, კანის ბაქტერიული ინფექცია და სხეულის გენერალიზებული ინფექცია, რომელიც სიცოცხლისთვის საშიში იმუნოდეფიციტის მქონე პირებთან აღირიცხება.
პრაქტიკული რჩევები
* დისკომფორტის შესამცირებლად გამონაყარზე წაისვით მალამო, რომლის შეძენაც რეცეპტის გარეშე შეიძლება. მაგალითად, ბენზოკაინი ან ელ-ლიზინი.
* მტკივან ბუშტუკებზე დაიდეთ ყინული.
* ერიდეთ მაპროვოცირებელ ფაქტორებს, რომლებმაც შესაძლოა რეციდივს შეუწყოს ხელი, მაგალითად, სტრესს და გარუჯვას. ასევე – ალკოჰოლურ სასმელებს, ცხარე და მლაშე საკვებს, ციტრუსებს.
* ეცადეთ, არ გაავრცელოთ ვირუსი და სხვების დაავადების მიზეზად არ იქცეთ. ორალური ჰერპესის დროს არავის აკოცოთ. ნურავის ათხოვებთ პირადი ჰიგიენის ნივთებს და კოსმეტიკურ საშუალებებს.
* თუ იმ უბანში, სადაც ადრე გამონაყარი გქონდათ, ქავილს, წვას ან ჩხვლეტას გრძნობთ, ეცადეთ, ეს არე სხეულის სხვა ნაწილებს მოარიდოთ, რათა ჰერპესული გამონაყარი სხვაგანაც არ გარცელდეს. ნუ შეეხებით გამონაყარს ხელით, წამალი ყურის ჩხირით წასვით. თუ შეხება მაინც მოგიხდათ, მაშინვე დაიბანეთ ხელები.
* ჩამოიბანეთ გამონაყარი თბილი წყლითა და ანტისეპტიკური საპნით.
როდის მივმართოთ ექიმს
დროთა განმავლობაში დაგროვებული გამოცდილებით სახლის პირობებში ჰერპესის მართვა სულაც არ არის ძნელი, მაგრამ ზოგჯერ პროფესიონალების ჩარევა მაინც აუცილებელია. მიმართეთ ექიმს, თუ:
* სიმპტომები მწვავეა და 2 კვირაზე მეტია გრძელდება;
* გამონაყარი თვალთან ახლოსაა;
* გაქვთ იმუნური სისტემის დეფიციტი.
როგორ ავარიდოთ თავი
* შინიდან გასვლის წინ წაისვით მზისგან დამცავი კრემი ან თუთიის ოქსიდის შემცველი ტუჩის ბალზამი.
* გამოიყენეთ დამატენიანებელი ბალზამი ტუჩების გამოშრობის თავიდან ასაცილებლად.
* ერიდეთ ჰერპესულ გამონაყართან პირდაპირ კონტაქტს.
* პირსახოცი და თეთრეული ყოველი გამოყენების შემდეგ მდუღარე წყალში გარეცხეთ.
* ნუ გამოიყენებთ სხვის ჭურჭელს, სათვალეს, პირადი ჰიგიენის ნივთებს და კოსმეტიკას.
გენიტალური ჰერპესი – შეუმჩნეველი ინფექცია თუ საშიში მტერი
თუ ჰერპესი მხოლოდ გაციების დროს ტუჩზე გამოსული არცთუ სასიამოვნო შესახედაობის ბუშტუკი გგონიათ, ცდებით. მართალია, ამ ბუშტუკსაც ჰერპესვირუსი აჩენს, მაგრამ ეს მხოლოდ ნაწილია იმ უსიამოვნებებისა, რასაც ჰერპესის ჯგუფის ვირუსებისგან უნდა ველოდეთ. საქმე საქმეზე თუ მიდგა, ტუჩის ჰერპესი შესაძლოა ამ უსიამოვნებათაგან უმცირესიც კი აღმოჩნდეს – სხვა გართულებები ხომ ნაყოფის ჯანმრთელობასა და სიცოცხლეს უქმნის საფრთხეს. ამიტომ ჰერპესს TORCH ინფექციათა ჯგუფს მიაკუთვნებენ. ეს იმ საშიშ დაავადებათა ჯგუფია, რომლებსაც ორსულობის მიმდინარეობაზე განსაკუთრებული გავლენის მოხდენა შეუძლია.
ჰერპესვირუსების ჯგუფის პირველ წარმომადგენელზე წინა სტატიაში გესაუბრეთ. დროა, ამ ჯგუფის მეორე, უფრო ვერაგი წევრი – მეორე ტიპის მარტივი ჰერპესის ვირუსი გავიცნოთ.
 მეორე ტიპის ვირუსი გენიტალურ ჰერპესს იწვევს. ეს ინფექციური დაავადება, როგორც სახელწოდებიდანაც ჩანს, სასქესო ორგანოებს ემტერება. ამასთან, თავის ვერაგ ბუნებას უმთავრესად ორსულებთან ამჟღავნებს. თუმცა შედეგი ამ შემთხვევაშიც მრავალ ფაქტორზეა დამოკიდებული.
მეორე ტიპის ვირუსი გენიტალურ ჰერპესს იწვევს. ეს ინფექციური დაავადება, როგორც სახელწოდებიდანაც ჩანს, სასქესო ორგანოებს ემტერება. ამასთან, თავის ვერაგ ბუნებას უმთავრესად ორსულებთან ამჟღავნებს. თუმცა შედეგი ამ შემთხვევაშიც მრავალ ფაქტორზეა დამოკიდებული.
უპირველეს ყოვლისა, უნდა გვახსოვდეს, რომ გენიტალური ჰერპესი პირველი ტიპის ვირუსმაც შეიძლება გამოიწვიოს. ნაყოფის ჰერპესული ინფექცია კი უმეტესად მეორე ტიპის ვირუსის დამსახურებაა. ეს უკანასკნელი, წესისამებრ, სქესობრივი გზით გადაედება – სასქესო ორგანოების ზედაპირთან შეხებისას ან ვირუსით ინფიცირებული ბიოლოგიური სითხეების საშუალებით, მაგრამ შესაძლოა გადაედოს ვერტიკალური გზითაც – დედისგან ნაყოფს. სწორედ ამიტომ მოითხოვს ის განსაკუთრებულ ყურადღებას ორსულობის პერიოდში.
გენდერული თანასწორობა და ჰერპესი
ჯანდაცვის მსოფლიო ორგანიზაცია მეორე ტიპის ვირუსით გამოწვეულ გენიტალურ ჰერპესს მსოფლიო მასშტაბის პრობლემად და გლობალურ გამოწვევად მიიჩნევს. სტატისტიკური მონაცემების მიხედვით, 2012 წელს ამ ინფექციის მატარებელი იყო 417 მლნ კაცი. ის ყველაზე მეტად აფრიკაში გახლდათ გავრცელებული (31.5%), რომელსაც ამერიკა მოსდევდა (14.4.%).
ინფექციის გავრცელება ასაკის კვალდაკვალ იმატებს, თუმცა პირველად ინფიცირებულთა უმეტესობა მოზარდია. რაც შეეხება სქესობრივ თავისებურებებს, ქალები გენიტალური ჰერპესით თითქმის ორჯერ უფრო ხშირად ინფიცირდებიან. ისევ 2012 წლის მონაცემებით, ინფექციის მატარებელთაგან 267 მლნ ქალი იყო, 150 მლნ კი მამაკაცი. სექსიზმში ნუ ჩამომართმევთ, მაგრამ ფაქტია, ეს მამაკაცთა “დამსახურებაა” – სქესობრივი კონტაქტისას ისინი უფრო ადვილად ასნებოვნებენ ქალებს.
ჯანმოსავე ინფორმაციით, სიმპტომების განმეორება ხშირად სოციალურ სტიგმატიზაციას და ფსიქოლოგიურ აშლილობასაც კი იწვევს. სქესობრივ ფუნქციებსა და, საზოგადოდ, ცხოვრების ხარისხზე ეს ფაქტორი უარყოფით გავლენას ახდენს, თუმცა ადამიანები თანდათან ეგუებიან ჰერპესულ ინფექციას და მასთან ერთად ცხოვრებას სწავლობენ.
ჭირმა თავი ვერ დამალა
ცუდი ის არის, რომ გენიტალური ჰერპესი ხშირად უსიმპტომოდ მიმდინარეობს ან იმდენად სუსტ სიმპტომებს იწვევს, რომ ყურადღების მიღმა რჩება. ადრეულ ეტაპზე ინფექციის დიაგნოზს მეორე ტიპის ჰერპესვირუსით ინფიცირებულთა მხოლოდ 10-20%-ს უსვამენ. უმეტესობამ არც კი იცის, რომ ინფიცირებულია.
თუ ინფექციამ იმძლავრა, საშოს ლორწოვანზე, სასქესო ბაგეებზე, ბოქვენისა და ანუსის მიდამოებში ერთი ან მეტი სითხით სავსე ბუშტუკი გაჩნდება. ასეთ ბუშტუკებს ვეზიკულები ეწოდება. შესაძლოა, ჩამოყალიბდეს წყლულებიც. ბუშტუკები თანდათან იზრდება, სკდება, ქერქით იფარება და ბოლოს ქრება, თუმცა შესაძლოა, შეუმჩნეველი ნაწიბური დატოვოს. გენიტალური წყლულებიც გაჩენამდე ზოგი მსუბუქ თავბრუხვევას და კიდურების ტკივილს უჩივის. ხშირად გვხვდება სხვა საერთო ნიშნებიც – შემცივნება, მოთენთილობა, ლიმფური კვანძების ანთება. პირველი შეტევის შემდეგ მოსალოდნელია სიმპტომების გამეორება, თუმცა მეორე ტალღა ნაკლებინტენსიურია და გამწვავებებიც თანდათან იშვიათდება.
ჰერპესი და შიდსი
დადგენილია, რომ მეორე ტიპის ჰერპესი და ადამიანის იმუნოდეფიციტის ვირუსი ერთმანეთზე გავლენას ახდენს. გენიტალური ჰერპესი სამჯერ ზრდის აივ-ით ინფიცირების რისკს. ამასთან, უფრო დიდია ალბათობა, ორივე ვირუსით დასნებოვნებულმა პირებმა პარტნიორს აივ ინფექცია გადასცენ. თავად ჰერპესული ინფექციაც აივინფიცირებულებთან უფრო მძიმედ მიმდინარეობს. უფრო ხშირია რეციდივიც. მოგვიანებით სტადიებზე აივ-მა და მჰვII-მა შესაძლოა გამოიწვიოს ისეთი მძიმე გართულებები როგორებიცაა მენინგოენცეფალიტი, ეზოფაგიტი, ჰეპატიტი, პნევმონიტი.
ჰერპესი და ორსულობა
ჰერპესვირუსით ნაყოფის ინფიცირება შესაძლებელია როგორც მუცლად ყოფნის ნებისმიერ ეტაპზე, ისე მშობიარობის დროსაც, თუ იმ მომენტში დედას ინფექცია გამწვავებული აქვს. ნაყოფის ინფიცირებისას მნიშვნელობა ენიჭება ორსულობის ვადას და რიგითობას. თუ ინფექციამ ნაყოფის ჩასახვამდე იჩინა თავი, გართულება ნაკლებსავარაუდოა, ხოლო თუ დედა ორსულობისას დაინფიცირდა, შესაძლოა, საქმე მძიმე გართულებამდე მივიდეს. მე-12 კვირამდე ინფიცირების შემთხვევაში გართულების ალბათობა 50-70%-ია და ის უმეტესად ორგანოგენეზის (ორგანოთა ჩამოყალიბების) დარღვევას უკავშირდება. თუ მე-12 კვირამდე არსებული ინფექცია გამწვავდა, ალბათობა ათჯერ ნაკლებია. თუ ორსულობის დროს ინფექცია არ გამწვავდა, საფრთხე პრაქტიკულად არ არსებობს, მაგრამ ისიც უნდა ითქვას, რომ ამის ალბათობა არცთუ ისე დიდია, ვინაიდან ორსულობა იმუნოდეპრესიული მდგომარეობაა, იმუნური სისტემის დასუსტება კი ნებისმიერი ჰერპესვირუსის გამწვავებისთვის ძალზე ხელსაყრელ პირობებს ქმნის (ამიტომაა, რომ ტუჩის ჰერპესიც უმეტესად გაციების დროს იჩენს თავს).
ნაყოფის ინფიცირების ყველაზე გვარცელებული გზა მშობიარობის დროს ინფიცირებაა, თუმცა შესაძლოა, ბავშვს ინფექცია დაბადების შემდეგაც შეხვდეს, თუ მასთან კონტაქტი აქვს პირს, რომელიც პირველი ტიპის ჰერპესვირუსითაა ინფიცირებული.
მუცლად ყოფნის პირველ ტრიმესტრში დასნებოვნების შემდეგ მოსალოდნელია თვითნებური აბორტი და ნაყოფის სხვადასხვა სიმახინჯე. ყველაზე ხშირად თავის ტვინი და თვალები ზიანდება. მეორე ტრიმესტრში გართულებათა ალბათობა ნაკლებია, ვინადიან ორგანოგენეზიც დასრულებულია და დედის ორგანიზმიც ასწრებს ანტისხეულების გამომუშავებას და მშობიარობას მომზადებული ხვდება. მესამე ტრიმესტრში საშიშროება ისევ იმატებს.
თანდაყოლილი ჰერპესის ნიშნებია: ნაადრევი დაბადება, მცირე წონა დაბადებისას, სისხლდენა ფილტვებიდან, სუნთქვის გაძნელება, ციანოზი, სუნთქვის გახშირება (ტაქიპნოე), სუნთქვის ხანმოკლე შეჩერება (აპნოეს ეპიზოდები), კომა, სიყვითლე, შოკი, ცენტრალური ნერვული სისტემის დაზიანება, მიკროცეფალია, ცერებრული დამბლა, ეპილეფსია, გულის მანკი, თანდაყოლილი პნევმონია, სიყრუე, სიბრმავე. თუ ახალშობილი დაბადებიდან მოკლა ხანში დაინფიცირდა, დაავადების სიმპტომატიკა თანდაყოლილი ჰერპესისას ემსგავსგება. აღსანიშნავია, რომ ჰერპესვირუსით ინფიცირებულ დედას შეუძლია, შვილს ძუძუ აწოვოს, მაგრამ მხოლოდ იმ შემთხვევაში, თუ ძუძუსთავზე ან მის გარშემო წყლულები ან ბუშტუკები არ აქვს.
მკურნალობა
ყველაზე ეფექტურ სამკურნალო საშუალებებად ანტივირუსული პრეპარატები მიიჩნევა. ისინი ამცირებენ დაავადების გამოვლენის სიხშირესა და სიმწვავეს, თუმცა ინფექციას ვერ აქრობენ. გახსოვდეთ, თუ ვირუსი ერთხელ შეიჭრა თქვენს ორგანიზმში, სამუდამოდ იქ დარჩება და პერიოდული გამწვავებით შეგახსენებთ თავს.
პროფილაქტიკა
როგორც ხვდებით, მთავარია, დაავადება დროულად ამოვიცნოთ, რათა სათანადოდ ვიმკურნალოთ და, თუ საჭიროა, დავგეგმოთ (უკეთ, ექიმმა დაგეგმოს) საკეისრო კვეთაც მშობიარობის პროცესში ნაყოფის ინფიცირების თავიდან ასაცილებლად, მაგრამ ინფექცია სწორედ იმითაა ვერაგი, რომ საწყის ეტაპზე უსიმპტომოდ ან იმდენად უმნიშვნელო ჩივილებით მიმდინარეობს, რომ გენიტალურ ჰერპესს არც კი ეჭვობენ. ეს, ცხადია, ზრდის როგორც ნაყოფის, ისე პარტნიორის ინფიცირების ალბათობას.
დაავადების სიმპტომების არსებობისას თავი უნდა არიდოთ სქესობრივ კონტაქტს. ინფექცია განსაკუთრებით კონტაგიოზურია (გადამდებია) წყლულების განვითარების ეტაპზე, მაგრამ მაშინაც შეიძლება გადაედოს, როცა სიმპტომები არ ჩანს. ალბათ, ელით, რომ სქესობრივი ცხოვრებისას თავდაცვის ბარიერული საშუალებების გამოყენებას გირჩევთ. საქმე ის არის, რომ გენიტალური ჰერპესის შემთხვევაში ეს საშუალებები მხოლოდ ნაწილობრივ ახდენს ინფექციის პროფილაქტიკას, ვინაიდან შესაძლოა, ინფექციური გამონაყარი ისეთ ადგილას იყოს, რომელსაც პრეზერვატივი ვერ ფარავს. ასე რომ, პროფილაქტიკის საუკეთესო საშუალება, ისევე როგორც სქესობრივი გზით გადამდები ნებისმიერი დაავადების დროს, სქესობრივი კონტაქტისგან თავის შეკავებაა.
თუ ჰერპესი დაორსულებამდე გადაიტანეთ, ამის თაობაზე აუცილებლად უნდა აცნობოთ ექიმს. მრავალ ქვეყანაში ორსულობის დიაგნოსტიკის დროს და მომდევნო ვადებზე ჰერპესვირუსზე გამოკვლევა სავალდებულოა. დიაგნოზის დასასმელად სისხლში ანტისხეულების შემცველობას იკვლევენ. მათი ტიპის მიხედვით ირკვევა, პირველადია დაავადება თუ მორეციდივე ინფექციის მორიგ გამწვავებას წარმოდგენს.
ვინაიდან ვირუსი სამუდამოდ რჩება ორგანიზმში, არ ვიცით, როდის შეგვახსენებს თავს. შესაძლოა, არც არასოდეს გამწვავდეს, მაგრამ შესაძლოა, დღესვე იჩინოს თავი, ამიტომ იმუნური სისტემის გაძლიერება აუცილებელია, მეტადრე – ორსულობის პერიოდში, ჯანსაღი კვებით, ძილის მოწესრიგებით, სტრესისთვის თავის არიდებით, ზომიერი აქტივობით. ორსული უნდა ერიდოს საზოგადოებრივი თავშეყრის ადგილებს, სადაც ინფექციათა გადაცემის რისკი საკმაოდ მაღალია.
დაავადების პროფილაქტიკის უფრო საიმედო საშუალებები დღესდღეობით არ არსებობს. ჯანმო და მისი პარტნიორი ორგანიზაციები აქტიურად მუშაობენ პროფილაქტიკის ახალი მეთოდების დასანერგავად. ამჟამად შესწავლის პროცესშია რამდენიმე ვაქცინა და ადგილობრივი ბაქტერიოციდულ საშუალებები, რომლებიც დაავადების თავიდან აცილებას გააადვილებს.
ჰერპეს ზოსტერების ოჯახის ერთ-ერთი წარმომადგენელი, ვარიცელა ზოსტერი, ორ დამოუკიდებელ დაავადებას იწვევს. ესენია ბავშვთა გავრცელებული სახადი ჩუტყვავილა და მოზრდილთა საკმაოდ მტკივნეული დაავადება ჰერპეს ზოსტერი – შემომსარტყვლელი ლიქენი.
ჩუტყვავილა
ჩუტყვავილას მთავარი სამიზნეები 15 წლამდე ასაკის ბავშვები არიან, თუმცა ეს სახადი შესაძლოა ნებისმიერი სხვა ასაკის ადამიანსაც შეხვდეს. ჩუტყვავილა ძალზე გადამდებია, რადგან მისი გამომწვევი არა მხოლოდ შეხებით, არამედ ჰაერის მეშვეობითაც ვრცელდება. აქვე გეტყვით, რომ გამონაყარის გაჩენამდე 1-2 დღით ადრე ავადმყოფი უკვე გადამდებია და ასეთივე რჩება, ვიდრე ყველა ბუშტუკი ქერქს არ გაიკეთებს, რასაც დაახლოებით 5-7 დღე სჭირდება, ანუ, უფრო მარტივად თუ ვიტყვით, გამონაყარის მთელი პერიოდის განმავლობაში და უკანასკნელი ბუშტუკების გაჩენიდან კიდევ 5-7 დღე.
ავადმყოფობა ჩუტყვავილათი ან ზოსტერით დაავადებულთან კონტაქტიდან 10-21 დღის შემდეგ იჩენს თავს. გადამდებია მსუბუქად ან უსიმპტომოდ დაავადებული ადამიანიც, თუნდაც ჩუტყვავილას საწინააღმდეგო აცრა ჰქონდეს გაკეთებული.
ჩუტყვავილა, წესისამებრ, სამუდამო იმუნიტეტს ტოვებს, თუმცა ყოფილა შემთხვევები, როდესაც ადამიანს ის ხელმეორედ დამართვია. დედის იმუნიტეტი პლაცენტური სისხლისა და რძის მეშვეობით შვილსაც გადაეცემა და რამდენიმე თვის განმავლობაში იცავს.
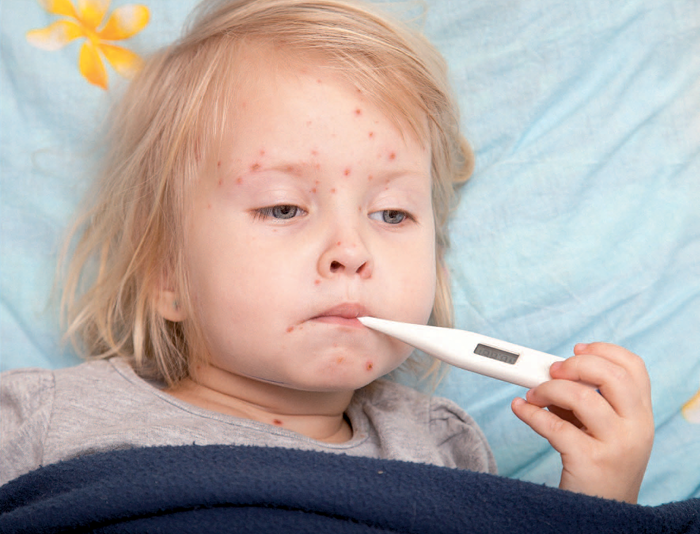 დაწინწკლული კანი
დაწინწკლული კანი
ჩუტყვავილა საშუალოდ 5-10 დღე გრძელდება. მისი კლასიკური სიმპტომი ბუშტუკოვანი გამონაყარია, რომელიც რამდენიმე დღის შემდეგ ფუფხს იკეთებს. გამონაყარი თავდაპირველად სახეზე, გულმკერდსა და ზურგზე ჩნდება, მერე კი სხეულის სხვა ნაწილებსაც ედება, მათ შორის – პირის ღრუს, ქუთუთოებს, სასქესო ორგანოებს. გამონაყარი შემაწუხებელ ქავილს იწვევს.
ბუშტუკების გაჩენამდე ადამიანს შესაძლოა სიცხემ აუწიოს, მოთენთილობა იგრძნოს, მადა დაეკარგოს, თავი ასტკივდეს.
ჩუტყვავილა შესაძლოა გართულდეს კანისა და რბილი ქსოვილების, სახსრების, ძვლების ინფექციით, ფილტვების, ტვინის ანთებით (ენცეფალიტი, ნათხემის ატაქსია), სისხლდენით, სეფსისით, დეჰიდრატაციით. ის სიკვდილის მიზეზადაც იქცევა – საბედნიეროდ, იშვიათად.
ჩუტყვავილას გართულების რისკჯგუფებს მიეკუთვნებიან ჩვილები, ორსულები (განსაკუთრებით – ორსულობის პირველ ნახევარში), სუსტი იმუნური სისტემის მქონე პირები – აივინფიცირებულები, ტრანსპლანტაციაგადატანილები, ქიმიოთერაპიაზე, იმუნოდეპრესიულ თერაპიაზე, ხანგრძლივი მოქმედების სტეროიდებზე მყოფი პაციენტები.
პრევენცია და მკურნალობა
ჩუტყვავილას საწინააღმდეგო საუკეთესო საშუალება ვაქცინაციაა. ის ეფექტურია ბავშვთა 99%-თან. რეკომენდებულია ვაქცინაციის ორჯერ ჩატარება, პირველად – 12-15 თვის მეორედ კი 4-6 წლის ასაკში. 13 წელს გადაცილებულმა ბავშვებსა და მოზრდილებმა, რომლებსაც არასოდეს ჰქონიათ ჩუტყვავილა და არც აცრა ჩაუტარებიათ, ვაქცინა მაქსიმუმ 28-დღიანი შუალედით უნდა გაიკეთონ.
თუ აცრილ ადამიანს მაინც შეხვდა ჩუტყვავილა, მსუბუქად იავადმყოფებს და ადვილად გამოჯანმრთელდება.
თუ სახადი უკვე გადაიტანეთ, ვაქცინაციას აზრი აღარ აქვს.
მკურნალობა
ვინაიდან ჩუტყვავილა ვირუსული ინფექციაა, მას ანტიბიოტიკებით არ მკურნალობენ. ანტიბიოტიკებს უნიშნავენ მხოლოდ გამონაყარის ინფიცირებისას, რასაც ბავშვები ხშირი ქავილითა და კაწვრით იწვევენ.
ანტივირუსული მკურნალობა ენიშნებათ გართულების რისკის მქონე ავადმყოფებს ასაკის და დაავადების სიმძიმის მიხედვით.
ვებრძვით დისკომფორტს
* შემაწუხებელი ქავილის შესასუსტებლად შეიძლება ცივი კომპრესის დადება ან გრილი აბაზანის მიღება 3-4 საათში ერთხელ. ქავილს ამცირებს წყალში გახსნილი შვრიის აბაზანაც. არ შეგეშინდეთ, აბაზანის მიღება გამონაყარის გავრცობას არ იწვევს.
* არ მოიქავოთ და არ დაიზილოთ მშრალი კანი.
* შეგიძლიათ, მქავანა ადგილებზე კალამინის (თუთიის მინერალის) შემცველი ლოსიონი წაისვათ, ოღონდ მოარიდეთ სახეს, განსაკუთრებით – თვალების ირგვლივ არსებულ მიდამოს.
* მიირთვით გრილი, რბილი და მსუბუქი კერძები, რადგან პირში არსებულმა გამონაყარმა შესაძლოა ღეჭვა და ყლაპვა გააძნელოს. ერიდეთ მჟავე და მლაშე საკვებს და სასმელს, მაგალითად, ფორთოხლის წვენს.
* თუ სასქესო ორგანოების მიდამოში გამონაყარი გაგიჩნდათ და გტკივათ, ექიმის რეკომენდაციით შეიძლება ტკივილგამაყუჩებელი კრემის წასმა; თუ პირში გაჩენილი ბუშტუკები იწვევს დისკომფორტს – ტკივილგამაყუჩებლის (პარაცეტამოლის) დალევა.
* ტკივილის გასაყუჩებლად ნუ გამოიყენებთ ასპირინს. ის – იშვიათად, მაგრამ მაინც – პროვოცირებას უწევს მძიმე დაავადებას – რეის სინდრომს, რომელმაც შესაძლოა ღვიძლის უკმარისობა და სიკვდილიც კი გამოიწვიოს.
* ეცადეთ, გამონაყარი არ მოიქავოთ. ბავშვმა ქავილის დროს კანი რომ არ დაიკაწროს, ბამბის მსუბუქი, გრძელსახელოებიანი და გრძელტოტებიანი ტანსაცმელი ჩააცვით და ფრჩხილებიც დააჭერით.
განგაშის ზარი
ჩუტყვავილას უმეტესად არ სჭირდება მკურნალობა, მაგრამ ექიმს უნდა შეატყობინოთ, თუ:
* ტემპერატურა 4 დღეზე მეტია გრძელდება და 38.8 გრადუსზე მაღალია;
* გამონაყარს ერთვის ძლიერი ხველა და სუნთქვის გაძნელება;
* გამონაყარი ჩირქდება, სხეულის რომელიმე ნაწილი მტკივანი და შეშუპებულია;
* ავადმყოფი უჩივის თავის ძლიერ ტკივილს;
* უჩვეულოდ მივარდნილია;
* უჭირს სიარული;
* გონება არეული აქვს;
* აღებინებს;
* კისერი გაშეშებული აქვს.
ვიდრე ავადმყოფს ექიმთან მიიყვანთ, უმჯობესია, ეს უკანასკნელი გააფრთხილოთ, რომ ჩუტყვავილას ეჭვობთ, რათა ინფექციის წყარო შეძლებისდაგვარად მოარიდოს სხვა პაციენტებს.
შემომსარტყვლელი ტკივილი
ვარიცელა ზოსტერის მეორე გაელვება ჰერპეს ზოსტერია. ჩუტყვავილას გადატანის შემდეგ ვირუსი ნერვულ კვანძებში რჩება. უმეტესად არაფერს აშავებს, მაგრამ, გამორიცხული არ არის, განსაზღვრულ პირობებში გააქტიურდეს და მტკივნეული ბუშტკოვანი გამონაყარი გამოიწვიოს.
რატომ აქტიურდება ვირუსი ასე მოულოდნელად, ბოლომდე ნათელი არ არის. ზოგჯერ მისი მეორე ტალღა ერთი შეტევით შემოიფარგლება, ზოგჯერ – მეტითაც. დაავადება უმეტესად ვლინდება მათთან:
* ვინც 60 წელს არის გადაცილებული;
* ვინც ჩუყვავილა 1 წლამდე გადაიტანა;
* ვისი იმუნური სისტემაც შესუსტებულია მედიკამენტების რეგულარული მიღების ან ავადმყოფობის გამო.
თუ ადამიანს არც სახადი გადაუტანია და არც აცრილია, ზოსტერიანი პაციენტის გამონაყართან პირდაპირი კონტაქტის შემთხვევაში ჩუტყვავილა დაემართება.
ნიშნები
ჰერპეს ზოსტერის პირველი ნიშნებია ტკივილი, ჩხვლეტა, წვა სხეულის ცალ მხარეს. ტკივილი და წვა საკმაოდ მძაფრია და წინ უძღვის გამონაყარს. სხეულზე თავდაპირველად წითელი ლაქები ჩნდება, რომლებიც თანდათან ბუშტუკებად იქცევა. ბუშტუკები სკდება და პატარ-პატარა წყლულები რჩება, რომლებიც შრება და ქერქს იკეთებს. ქერქი 2-3 კვირის განმავლობაში იქერცლება. დაავადება ნაწიბურს იშვიათად ტოვებს.
გამონაყარი უმეტესად ხერხემლიდან იწყება და სარტყლისებურად ვრცელდება მუცლისკენ ან გულმკერდისკენ ნეკნების გასვწრივ. ეს ავადმყოფობის ტიპური სურათია, თუმცა გამონაყარი შესაძლოა სახეზე, თვალებზე, პირსა და ყურებზეც გაჩნდეს.
ავადმყოფს შესაძლოა შეამცივნოს, მისცეს მაღალი სიცხე, მოითენთოს, ასტკივდეს სახსრები, თავი, შეუსივდეს ლიმფური ჯირკვლები. გამონაყარმა შესაძლოა გააძნელოს სახის კუნთების მოძრაობა, გამოიწვიოს პტოზი (ქუთუთოს დაშვება), სმენის დაკარგვა, თვალის მოძრაობის უნარის დაკარგვა, გემოვნებისა და მხედველობის დარღვევა...
დიაგნოზი
ჰერპეს ზოსტერს იმდენად დამახასიათებელი კლინიკური სურათი აქვს, რომ დიაგნოზის დასასმელად ექიმს ხშირად თვალის ერთი შევლებაც ჰყოფნის. ზოგჯერ ინიშნება კანის სინჯი, სისხლის საერთო ანალიზი, გამოკვლევა ანტისხეულებზე, მაგრამ მათი პასუხები არ ადასტურებს, რომ გამონაყარი სწორედ ჰერპესითაა განპირობებული.
მკურნალობა
ჰერპეს ზოსტერის დროს ხშირად მიმართავენ ანტივირუსულ თერაპიას. ის ამცირებს ტკივილს, თავიდან გვაცილებს გართულებებს და დაავადების ხანგრძლივობას ამცირებს.
მკურნალობა დაავადების გამოვლენიდან 72 საათის განმავლობაში უნდა დაიწყოს. საუკეთესო შემთხვევაში – მაშინვე, როგორც კი ავადმყოფი ტკივილსა და წვას იგრძნობს, მანამდე, ვიდრე ლაქები ბუშტუკებად გადაიქცევა. წამალს ან ტაბლეტების სახით უნიშნავენ, ან ვენაში უკეთებენ.
შეშუპებისა და ტკივილის შესამცირებლად ექიმმა შესაძლოა კორტიკოსტეროიდებიც დანიშნოს, თუმცა ეს ყოველთვის არ იძლევა სასაურველ შედეგს.
ჰერპეს ზოსტერის დროს ინიშნება სხვა პრეპარატებიც:
* ანტიჰისტამინური საშუალებები ქავილის შესასუსტებლად;
* ტკივილგამაყუჩებლები;
* წიწაკის ექსტრაქტის – კაპსაიცინის შემცველი მალამოები ტკივილის დასაცხრობად.
კარგია სველი კომპრესები და დამამშვიდებელი აბაზანებიც.
ვიდრე სიცხე არ დაიწევს, სასურველია, ავადმყოფი იწვეს და გამონაყარის გაქრობამდე ერიდოს სხვებთან ურთიერთობას, რომ მათაც არ გადასდოს ინფექცია. სიფრთხილე განსაკუთრებით ორსულებთანაა საჭირო – ჰერპეს ზოსტერის ვირუსით ინფიცირება ზრდის ნაყოფის სიმახინჯეების განვითარების რისკს.
პროგნოზი
ზოსტერი 2-3 კვირაში გაივლის და ძალიან იშვიათად მეორდება, თუმცა ნერვების დააზიანების შემთხვევაში მოძრაობა შესაძლოა დროებით ან სამუდამოდ შეიზღუდოს, კუნთების სისუსტე ან დამბლა განვითარდეს.
დაზიანებული ადგილის ტკივილი გამონაყარის ალაგების შემდეგაც გრძელდება, ზოგჯერ – თვეობით და წლობითაც კი. ამ მდგომარეობას პოსტჰერპესული ნევრალგია ეწოდება.
გართულებები
ჰერპეს ზოსტერის გართულებებია:
* კიდევ ერთი შეტევა;
* კანის ბაქტერიული ინფიცირება;
* სიბრმავე;
* სიყრუე;
* ენცეფალიტი;
* სეფსისი;
* სუსტი იმუნური სისტემის მქონე პირებთან – რამსეი ჰანტის სინდრომი, რომელიც აზიანებს სახის ან ყურის ნერვებს.
პრევენცია
არ შეეხოთ ავადმყოფის გამონაყარს, მით უმეტეს – თუ არ გადაგიტანიათ ჩუტყვავილა და არც მისი საწინააღმდეგო აცრა გაქვთ ჩატარებული.
ზოგიერთ ქვეყანაში დანერგილია ჰერპეს ზოსტერის ვაქცინაციაც. ზოსტერის ვაქცინა ჩუტყვავილას ვაქცინისგან განსხვავდება და ადამიანს ზოსტერის გართულებებისგან იცავს. მისი გაკეთება მათვისაც შეიძლება, ვისაც უკვე გადატანილი აქვს ჩუტყვავილა ან ჩატარებული აქვს მისი საწინააღმდეგო აცრა. ვაქცინაციას მიმართავენ უკვე გამოვლენილი ზოსტერის შემდეგაც განმეორებითი შეტევის თავიდან ასაცილებლად. ის 51%-ით ამცირებს ზოსტერის და 67%-ით – პოსტჰერპესული ნევრალგიის რისკს. მისი მოქმედების ხანგრძლივობა 5 წელია.
Herpesviridae ვირუსების ერთ-ერთი ყველაზე დიდი ჯგუფია. ის უამრავ ვირუსს აერთიანებს. ერთი მათგანია ეპშტეინ-ბარის ვირუსი – ინფექციური მონონუკლეოზის გამომწვევი.
ეპშტეინ-ბარის ვირუსი ერთ-ერთი ყველაზე გავრცელებული ვირუსია. ცნობილია, რომ 40 წლისთვის მოსახლეობის 95% მისი მატარებელია. საბედნიეროდ, ვირუსით ინფიცირება ყოველთვის არ ნიშნავს ინფექციურ მონონუკლეოზს.
მაშ, როდისაა მოსალოდნელი დაავადების განვითარება?
 ინფექციურ მონონუკლეოზს თინეიჯერთა დაავადებასაც უწოდებენ, ვინაიდან ყველაზე ხშირად კოლეჯის მოსწავლეებს ემართებათ. ბავშვებთან მონონუკლეოზი მსუბუქად, კლინიკური სურათის გარეშე მიმდინარეობს, მოზრდილებთან კი მწვავედ და უფრო მძიმედ. ჩვენს ქვეყანაში უმეტესად ზრდასრულები ინფიცირდებიან, ამიტომ ბევრია კლინიკურად გამოვლენილი ფორმა.
ინფექციურ მონონუკლეოზს თინეიჯერთა დაავადებასაც უწოდებენ, ვინაიდან ყველაზე ხშირად კოლეჯის მოსწავლეებს ემართებათ. ბავშვებთან მონონუკლეოზი მსუბუქად, კლინიკური სურათის გარეშე მიმდინარეობს, მოზრდილებთან კი მწვავედ და უფრო მძიმედ. ჩვენს ქვეყანაში უმეტესად ზრდასრულები ინფიცირდებიან, ამიტომ ბევრია კლინიკურად გამოვლენილი ფორმა.
დაავადებას მეტ-ნაკლები სეზონურობა ახასიათებს – შედარებით ხშირად აღირიცხება გაზაფხულზე, თუმცა წელიწადის სხვა დროსაც გვხვდება.
რა შუაშია კოცნა?
ინფექციური მონონუკლეოზი, ბევრი სხვა ვირუსული ინფექციის მსგავსად, ჰაერწვეთოვანი გზით ვრცელდება. მას შეიცავს ავადმყოფის ნერწყვი. ვირუსის გავრცელებისთვის ახლო, მჭიდრო და ხშირი კონტაქტია საჭირო. ინფიცირების ყველაზე გავრცელებული გზა კოცნაა. სწორედ ამიტომ უწოდებენ ინფექციურ მონონუკლეოზს კოცნის დაავადებას, თუმცა მისი გავრცელება შესაძლოა ხველით, ცემინებით, საერთო ჭურჭლითაც.
რა ხდება ინფიცირების შემდეგ?
ავადმყოფობის სიმპტომები ინფიცირებიდან 4-6 კვირაში იჩენს თავს. დაავადების გამოვლენის სიმძიმე ინდივიდუალურია – ის პაციენტის ასაკზე, ჯანმრთელობის საერთო მდგომარეობასა და იმუნურ სტატუსზეა დამოკიდებული. ისიც ცნობილია, რომ ავადმყოფობა ყოველთვის არ მჟღავნდება. ეს იმას ნიშნავს, რომ ადამიანი შესაძლოა დაინფიცირდეს, მაგრამ ავადმყოფობის მწვავე ფაზა არ განუვითარდეს და ვერც კი შეამჩნიოს, ისე გადაიტანოს ინფექცია. შემთხვევათა დაახლოებით 2/3-ში სწორედ ასე ხდება.
ინფექციური მონონუკლეოზი კლინიკურად მწვავე ინფექციური დაავადებისთვის დამახასიათებელი ნიშნებით ვლინნდება. ტიპობრივი სიმპტომებია:
* ცხელება – ავადმყოფობის დასაწყისში ტემპერატურა, წესისამებრ, დაბალია, თანდათან იმატებს და კვირის ბოლოს მაღალ რიცხვებს აღწევს;
* ყელის ტკივილი;
* მოთენთილობა;
* პერიფერიული – უმეტესად კისრისა და იღლიის – ლიმფური კვანძების გადიდება;
* უმადობა;
* სპლენომეგალია – ელენთის გადიდება ინფექციური მონონუკლეოზის ერთ-ერთი ყველაზე ტიპური ნიშანია;
* ჰეპატომეგალია – მონონუკლეოზური ჰეპატიტი (ღვიძლის ანთება) ათიდან ცხრა შემთხვევაში ვითარდება, თუმცა ქრონიკულ ფორმაში გადაზრდა არ ახასიათებს – როგორც კი ავადმყოფობა გაივლის, ჰეპატიტიც უკუვითარდება.
გვხვდება დაავადების ატიპური ფორმებიც, როდესაც არც ღვიძლი დიდდება, არც ელენთა და არც ლიმფური კვანძები. არის შემთხვევები, როცა ერთადერთი აშკარა სიმპტომი ტემპერატურის მომატებაა, თუმცა სეროლოგიური რეაქციით დასტურდება, რომ საქმე ეპშტეინ-ბარის ვირუსთან გვაქვს. იშვიათად, შესაძლოა გამონაყარიც გაჩნდეს.
რა ხდება სისხლში?
მონონუკლეოზის განვითარების მექანიზმი ასეთია: ეპშტეინ-ბარის ვირუსი ადამიანის ორგანიზმში მოხვედრის შემდეგ სისხლში გადადის და ლიმფოციტებს აზიანებს. ინფიცირებული ლიმფოციტები პლაზმურ უჯრედებად გარდაიქმნება და ანტისხეულების წარმოქმნას იწყებს, რასაც პათოლოგიურ პროცესამდე მივყავართ.
კლინიკური ნიშნების გამომჟღავნების შემდეგ ინფექციურ მონონუკლეოზზე ეჭვის მიტანა ოჯახის ექიმის პრეროგატივაა. თუ ეჭვი გაჩნდა, დიაგნოზის ლაბორატორიული დადასტურებაა საჭირო, რაც სისხლის საერთო ანალიზით, სისხლში სპეციფიკური ანტისხეულებისა და ვირუსის აღმოჩენითაა შესაძლებელი. ინფექციური მონონუკლეოზის დროს სისხლში აქტივირებული B ლიმფოციტები – ე.წ. ატიპური მონონუკლეური უჯრედები ჩნდება, სწორედ ამ უკანასკნელთა და პლაზმური უჯრედების აღმოჩენას ეფუძნება დაავადების ლაბორატორიული დიაგნოსტიკა.
რა გართულებებს ველოდეთ?
როგორც აღვნიშნეთ, ეპშტეინ-ბარის ვირუსს ლიმფური ქსოვილი “უყვარს”. ვინაიდან ლიმფური ქსოვილით მდიდარია ნუშურა ჯირკვლები, მონონუკლეოზის დროს არცთუ იშვიათად ვითარდება ხახის მიდამოს ტონზილების ანთება. ხშირად ვირუსულ ინფექციას ბაქტერიულიც ერთვის და საქმე მძიმე ბაქტერიულ ანგინამდე მიდის.
მდგომარეობა შესაძლოა უფრო მეტად დაამძიმოს ტრაქეისა და ბრონქების ირგვლივ არსებული ლიმფური კვანძების მკვეთრმა გადიდებამ და სასუნთქ გზებზე ზეწოლამ, რაც ხმაურიანი სუნთქვითა და სუნთქვის გაძნელებით მჟღავნდება. ამ სიმპტომების გაჩენისას აუცილებელია ავადმყოფის სასწრაფო ჰოსპიტალიზაცია.
არცთუ იშვიათად, განსაკუთრებით – მცირეწლოვან ბავშვებთან, ვითარდება პნევმონია – ფილტვების ანთება. მსუბუქი ჰეპატიტი თითქმის ყველა პაციენტს აქვს. შედარებით იშვიათია მძიმე ჰეპატიტი, რომელიც ღვიძლის ფუნქციების დარღვევით და სიყვითლით გამოიხატება, თუმცა სიცოცხლისთვის საშიში ფორმა მოსალოდნელი არ არის.
მკურნალობა საჭიროა?
ინფექციური მონონუკლეოზის მკურნალობის ხანგრძლივობა და ხასიათი ავადმყოფობის მიმდინარეობასა და სიმძიმეზეა დამოკიდებული. მსუბუქი ფორმის დროს გამოჯანმრთელებას ერთი კვირა სჭირდება, ხოლო საშუალო და მძიმე ფორმების დროს – დაახლოებით ორი-სამი კვირა.
მსუბუქ და საშუალო სიმძიმის ავადმყოფებს საგანგებო მკურნალობა არ სჭირდებათ (თუმცა მათი მონიტორინგი აუცილებელია, სანამ ელენთა, ღვიძლი, ლიმფური კვანძები და სისხლი ნორმას არ დაუბრუნდება). მკურნალობის მთავარი მიზანი სიმპტომების შემსუბუქებაა. ის ისეთივე უნდა იყოს, როგორიც ტიპური ცხელების დროს. თუ ტემპერატურამ 38 გრადუსს გადააჭარბა, სიცხის დამწევ საშუალებას ვიღებთ. აუცილებელია სითხის უხვი მიღება და დასვენებაც. საგანგებო დიეტა საჭირო არ არის, თუმცა უმჯობესია, მსუბუქი, ადვილად მოსანელებელი, სრულფასოვანი, ცილებისა და ნახშირწყლების შემცველი საკვები მივირთვათ.
მკურნალობა, წესისამებრ, სახლის პირობებში ტარდება, მაგრამ თუ მდგომარეობა დამძიმდა, პაციენტი სტაციონარში უნდა გადავიყვანოთ. თუ ლიმფური კვანძები მკვეთრადაა გადიდებული, მოკლე ხნით, სტაციონარულ პირობებში, ინიშნება პრედნიზოლონი. რაც შეეხება მონონუკლეოზურ ჰეპატიტს, ის, როგორც აღვნიშნეთ, თავისთავად გაივლის, როგორც კი სისხლის შემადგენლობა მოწესრიგდება.
3-4 კვირის განმავლობაში ავადმყოფი უნდა ერიდოს მძიმე შრომას, ვარჯიშს, მეტადრე – სპორტულს. როგორც უკვე იცით, ინფექციური მონონუკლეოზის დროს დიდდება ელენთაც და გამორიცხული არ არის, ძლიერმა ფიზიკურმა დატვირთვამ მისი გახეთქვა გამოიწვიოს.
ანტიბიოტიკი არ გვჭირდება!
მონონუკლეოზი ვირუსული ინფექციაა, ამიტომ მისი მსუბუქი და საშუალო სიმძიმის ფორმების დროს ანტიბიოტიკის მიღება საჭირო არ არის – ეს უკანასკნელი მხოლოდ ბაქტერიებზე მოქმედებს. ანტიბიოტიკი მხოლოდ მაშინ ინიშნება, თუ ვირუსულ ინფექციას ბაქტერიული გართულება, მაგალითად, ტონზილების ბაქტერიული ანთება ან ბაქტერიული პნევმონია მოჰყვა. ცხადია, ამ გართულებათა დიაგნოსტირება და ანტიბიოტიკის დანიშვნა ექიმის პრეროგატივაა. თვითმკურნალობა საშიშია. ბაქტერიული ინფექციის დაუდასტურებლად ანტიბიოტიკის მიღებამ, გარდა იმისა, რომ ვერავითარ სარგებლობას ვერ მოგიტანთ, შესაძლოა, თვითონვე გამოიწვიოს გართულება, მაგალითად, სპეციფიკური გამონაყარი.
 ვირუსული ინფექციის სხვა ნიშნები
ვირუსული ინფექციის სხვა ნიშნები
ჯანსაღი იმუნური სისტემისთვის ეპშტეინ-ბარის ვირუსი საშიში არ არის, მაგრამ, როგორც სხვა ტიპის ჰერპესვირუსები, ისიც მუდმივად რჩება ადამიანის ორგანიზმში. ინფექციური მონონუკლეოზი, წესისამებრ, მეორედ არ ვითადება, მაგრამ თუ იმუნური სისტემა დაზიანდა, მაგალითად, აივ ინფექციის დროს, არ არის გამორიცხული, დაავადების სიმპტომებმა კვლავ იჩინოს თავი.
ეპშტეინ-ბარის ვირუსი სხვა, უფრო მძიმე დაავადებებსაც იწვევს, მათ შორის – დუნკანის სინდრომს. დუნკანის სინდრომი მხოლოდ იმ მამაკაცებს ემართებათ, რომელთაც ეპშტეინ-ბარის ვირუსის საწინააღმდეგო უჯრედული იმუნიტეტის თანდაყოლილი დეფექტი აქვთ. მათთან ინფექციური მონონუკლეოზი ძალიან მძიმედ მიმდინარეობს, პროცესი არ მთავრდება და ავადმყოფები დაავადების გამოვლენიდან რამდენიმე თვეში იღუპებიან.
ბერკიტის ლიმფომა ლიმფური ქსოვილის ავთვისებიანი სიმსივნეა. ის თინეიჯერ ვაჟებს ემართებათ, უმეტესად – აფროამერიკელებს. მიჩნეულია, რომ აფროამერიკელი ბავშვები ცუდი სანიტარიულ-ეპიდემიური პირობების გამო ეპშტეინ-ბარის ვირუსით ადრეულ ბავშვობაშივე ინფიცირდებიან. ვირუსი ლატენტურ (არააქტიურ) მდგომარეობაში რჩება მათ ორგანიზმში და მოზარდ ასაკში აგრესიული სიმსივნის სახით მჟღავნდება. ეს სიმსივნე მაღალი ლეტალობით გამოირჩევა.
საუკეთესო თავდაცვა
ინფექციური მონონუკლეოზის საწინააღმდეგო ვაქცინა, სამწუხაროდ, არ არსებობს. პროფილაქტიკის საუკეთესო გზა პირადი და საყოფაცხოვრებო ჰიგიენის ნორმების ზედმიწევნით დაცვაა.
მარი აშუღაშვილი
თამარ არქანია
გვანცა გოგოლაძე