კუჭის გასაჭირი
გააზიარე:
გადაკვეთილი საზღვრები : დიაფრაგმის საყლაპავის ხვრელის თიაქარი
თანამედროვე ადამიანის ცხოვრებისა და კვების რეჟიმს თუ გადავავლებთ თვალს, იოლად მივხვდებით, რატომ დგას გრძელი რიგები გასტროენტეროლოგების კაბინეტებთან. კუჭის ტკივილი ჩვენი ყოველდღიური ცხოვრების განუყოფელ ნაწილად იქცა. მსუბუქ ტკივილს უკვე სათვალავშიც აღარ ვაგდებთ და ექიმთან მხოლოდ მაშინ მივდივართ, როცა ტკივილის შეგრძნება აუტანელი ხდება.
რა უნდა შევცვალოთ ჩვენს ცხოვრებაში, რომ ამ პრობლემას გავექცეთ?
დიდხანს მიაჩნდათ, რომ კუჭის დაავადებები არასწორი კვების ბრალი იყო, ამ რამდენიმე ხნის წინ კი მთავარ დამნაშავეს – პილორუსის ჰელიკობაქტერიას (Hელიცობაცტერ Pყლორი) მივაგენით. მოდი, ვნახოთ, როგორ ვითარდება გასტრიტი.
გასტრიტი კუჭის ამომფენი ლორწოვანი გარსის ანთებაა. კუჭის ამომფენი გარსი შეიცავს სხვადასხვა სახის ჯირკვლებს, რომლებიც კუჭის წვენსა და ფერმენტ პეპსინს – ცილების მონელებაში მონაწილე ნივთიერებას – გამოიმუშავებს. ნორმაში კუჭის ამომფენ გარსს ლორწოს სქელი ფენა ფარავს და კუჭის წვენის დამაზიანებელი ზემოქმედებისგან იცავს. როცა კუჭის ლორწოვანი გარსი ანთებადია, ის ნაკლებ მჟავასა და ფერმენტებს გამოიმუშავებს. მცირდება კუჭის დამცავი ნივთიერებებისა და ლორწოს გამოყოფაც.
გასტრიტი მწვავეც შეიძლება იყოს და ქრონიკულიც. მწვავე გასტრიტი უეცრად იწყება და ცოტა ხანს გრძელდება, ქრონიკული კი ხანგრძილვი პრობლემაა. თუ დროულად და ეფექტურად არ ვუმკურნალეთ, წლობით შეგვაწუხებს. შესაძლოა, მთელი სიცოცხლეც კი გასტანოს.
განასხვავებენ გასტრიტის ეროზიულ და არაეროზიულ ფორმებს.
ეროზიული გასტრიტის დროს კუჭის ამომფენი გარსი ზიანდება და მასზე ჩნდება მცირე ზომის ზედაპირული ნახეთქები – ეროზიები ან უფრო სერიოზული და ღრმა დეფექტები – წყლულები.
არაეროზიული გასტრიტი მხოლოდ ლორწოვანი გარსის ანთებას იწვევს.
რა იწვევს გასტრიტს
გასტრიტს უამრავი მიზეზი აქვს. ყველაზე გავრცელებული მიზეზებია:
* პილორუსის ჰელიკობაქტერიით ინფიცირება;
* კუჭის ამომფენი გარსის დაზიანება;
* აუტოიმუნური რეაქცია.
პილორუსის ჰელიკობაქტერია მიკრობია, რომელიც, როგორც უკვე აღვნიშნეთ, ყველაზე ხშირად იწვევს გასტრიტს – წესისამებრ, არაეროზიულს. მას შეუძლია, როგორც მწვავე, ისე ქრონიკული გასტრიტი გამოიწვიოს. პილორუსის ჰელიკობაქტერია საკმაოდაა გავრცელებული, განსაკუთრებით – განვითარებად ქვეყნებში. ინფიცირება, წესისამებრ, ბავშვობაში ხდება, თუმცა შესაძლოა, ინფიცირებულმა ისე გალიოს ცხოვრება, რომ არაფერმა შეაწუხოს. მეცნიერები ჯერაც ვერ შეთანხმებულან იმის თაობაზე, როგორ ვრცელდება ჰელიკობაქტერია. მათი უმრავლესობა მიიჩნევს, რომ მიკრობი ინფიცირებული საკვების, წყლის ან ჭურჭლის მეშვეობით გადაედება, ვინაიდან ის ზოგიერთი ინფიცირებულის ნერწყვში აღმოჩნდა.
კუჭის ლორწოვანის დაზიანების ფონზე განვითარებულ გასტრიტს რეაქტიულს უწოდებენ. რეაქტიული გასტრიტიც შეიძლება იყოს მწვავე და ქრონიკული, გამოიწვიოს ეროზიები და მსუბუქი ანთება.
რეაქტიული გასტრიტის დადასტურებული მიზეზებია:
* ალკოჰოლის ან კოკაინის მოხმარება;
* დასხივება ან რადიაციული მკურნალობა;
* ნაღვლის რეფლუქსი ანუ თორმეტგოჯა ნაწლავიდან კუჭში უკუდენა – ასეთი რამ განსაკუთრებით ხშირია იმ პაციენტებთან, რომლებსაც კუჭი ნაწილობრივ ამოკვეთილი აქვთ;
* ძლიერი სტრესი;
* მძიმე ავადმყოფობა, მწვავე დამწვრობა ან სერიოზული ოპერაცია.
აუტოიმუნური გასტრიტის დროს იმუნური სისტემა თავს ესხმის კუჭის ამომფენი გარსის უჯრედებს. მოგეხსენებათ, იმუნური სისტემის ნორმალური ფუნქცია ორგანიზმში შეჭრილი ბაქტერიებისა და ვირუსების განეიტრალებაა, აუტოიმუნური გასტრიტის დროს კი ის საკუთარ უჯრედებს აზიანებს.
აუტოიუმუნური გასტრიტი, წესისამებრ, ქრონიკული და არაეროზიულია.
გასტრიტის შედარებით იშვიათი მიზეზებია კრონის დაავადება – მას საჭმლის მომნელებელი ტრაქტის ნებისმიერი ნაწილის დაზიანება შეუძლია, ასევე – სარკოიდოზი, ალერგია საკვებზე, რძესა და სოიაზე, ესა თუ ის ვირუსი, ბაქტერია, პარაზიტი და სოკო.
ეროზიული გასტრიტის მიზეზთა ჩამონათვალი არაეროზიულისას ჰგავს, რამდენიმეს დამატებით. ესენია:
* ანთების საწინააღმდეგო არასტეროიდული საშუალებები (ასას);
* ალკოჰოლი;
* სტრესი;
* რადიაცია (იშვიათად);
* ვირუსული ინფექცია ( ციტომეგალოვირუსი);
* სისხლძარღვოვანი დაზიანება;
* კუჭის ლორწოვანის მექანიკური დაზიანება (მაგალითად, გასტროსკოპით).
შემაწუხებელი სიმპტომები
არაეროზიული გასტრიტის მთავარი სიმპტომი ეპიგასტრიუმის არეში ტკივილი ან დისკომფორტის შეგრძნებაა, თუმცა ისეთი შემთხვევებიც ხშირია, როცა პაციენტი არაფერს უჩივის. გარდა ტკივილისა, გასტრიტის დროს მოსალოდნელია გულისრევის შეგრძნება და ღებინება.
საშუალო სიმძიმის ეროზიული გასტრიტის დროს სიმპტომები აშკარად არ არის გამოხატული, თუმცა ზოგი პაციენტი უჩივის დისპეფსიას, გულისრევას ან ღებინებას. ხშირად პირველი ნიშანია სისხლიანი ღებინება ან მელენა (შავი, კუპრისებრი განავალი). სისხლდენა, წესისამებრ, ზომიერია, თუმცა შესაძლოა იყოს მასიურიც, თუ საქმე გვაქვს ღრმა წყლულთან, უმეტესად – მწვავე სტრესული გასტრიტის დროს.
რით შეიძლება გართულდეს
სისხლდენა გასტრიტის ერთ-ერთი ყველაზე ხშირი და საშიში გართულებაა. ეროზიულმა გასტრიტმა შესაძლოა გამოწვიოს ეროზია ან წყლული, რაც, თავის მხრივ, ხშირად იქცევა სისხლდენის მიზეზად.
კუჭიდან სისხლდენაზე მიუთითებს: სუნთქვის უკმარისობა, თავბრუხვევა, სისუსტე, სიფითრე, წითელი სისხლი პირნაღებ მასაში, შავი განავალი ან წითელი სისხლი განავალში.
კუჭიდან სისხლდენის დროს აუცილებლად მიმართეთ ექიმს.
პეპტიკური წყლულები. გასტრიტის დროს კუჭისა და თორმეტგოჯა ნაწლავის ლორწოვანზე ხშირად ჩნდება წყლულები. განსაკუთრებით მაშინ, როცა პაციენტი ინფიცირებულია H. Pylori-თ ან ხშირად მოიხმარს ანთების საწინააღმდეგო არასტეროიდულ საშუალებებს (მაგალითად, ნიმესილს).
ატროფიული გასტრიტი მაშინ ვითარდება, როცა კუჭის გარსის ქრონიკული ანთება იწვევს კუჭის ამომფენი ლორწოვანი გარსის გათხელებას და ჯირკვლების შემცირებას. მაშასადამე, ატროფიული გასტრიტი უმეტესად სწორედ ქრონიკული გასტრიტის გართულებაა.
ანემია. ეროზიული გასტრიტის დროს ხშირია ქრონიკული სისხლდენა კუჭიდან, სისხლის დანაკარგს კი ანემიამდე მივყავართ. გამოკვლევებმა აჩვენა, რომ H. Pylori-თ გამოწვეული გასტრიტისა და აუტოიმუნური ატროფიული გასტრიტის დროს კუჭ-ნაწლავის ტრაქტში ირღვევა რკინის შეწოვა, რაც, თავის მხრივ, ანემიას იწვევს.
აუტოიმუნური ატროფიული გასტრიტი ხშირად რთულდება ვიტამინ B12-დეფიციტური და პერნიციოზული ანემიებით. ასეთ დროს ორგანიზმი საკმარისი რაოდენობით ვერ გამოიმუშავებს შინაგან ფაქტორს, შინაგანი ფაქტორის გარეშე კი ვერ ხერხდება ვიტამინ B12-ის შეწოვა. ეს ვიტამინი ორგანიზმს სისხლის წითელი უჯრედებისა და ნერვული უჯრედების წარმოსაქმნელად სჭირდება. ამის კვალობაზე, B12-ის შეწოვის დარღვევას პერნიციოზულ ანემიამდე მივყავართ.
კუჭის წარმონაქმნები. ქრონიკული გასტრიტის დროს იმატებს კუჭის როგორც კეთილთვისებიანი, ისე ავთვისებიანი წარმონაქმნების განვითარების რისკი. ცნობილია, რომ H. Pylori-თ გამოწვეული გასტრიტის დროს იზრდება კუჭის ლორწოვანთან ასოცირებული ლიმფური ქსოვილის ლიმფომის განვითარების ალბათობა.
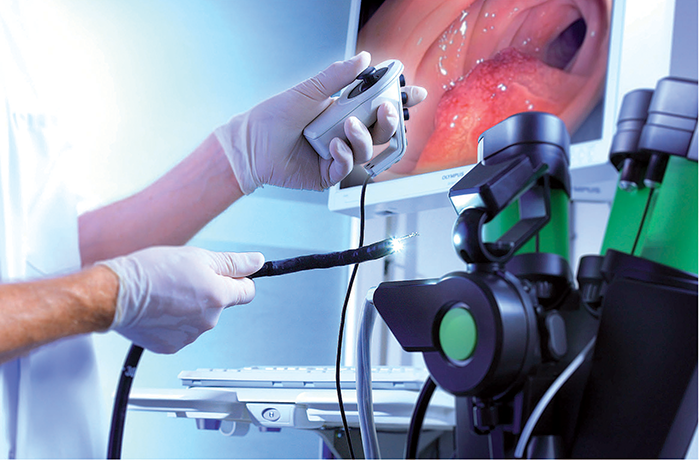
პროცედურა, რომელსაც ვერ გავექცევით
სამწუხაროა, მაგრამ გასტრიტის დიაგნოსტირებისას გვერდს ვერ ავუვლით უსიამოვნო პროცედურას – ენდოსკოპიას. ამ დროს ექიმს სპეციალური კამერით აღჭურვილი წვრილი მილი პირის ღრუდან კუჭში შეაქვს და კუჭისა და თორმეტგოჯა ნაწლავის ლორწოვანს ათვალიერებს, საჭიროების შემთხვევაში კი ბიოფსიასაც ატარებს. ხშირად გასტრიტს სხვა მიზნით ჩატარებული ენდოსკოპიის დროს აღმოაჩენენ, თუმცა, ცხადია, უმიზეზოდ ასეთ გამოკვლევას არავინ ნიშნავს.
გასტრიტის აღმოჩენის შემთხვევაში მოწოდებულია H. Pylori-ზე ტესტის ჩატარებაც. ზოგჯერ საჭიროა საჭმლის მომნელებელი ტრაქტის სერიული კონტრასტული რენტგენოლოგიური გამოკვლევა, სისხლის ანალიზი ანემიის გამოსარიცხად და განავლის ანალიზი მასში სისხლის აღმოსაჩენად.
როგორ გავუმკლავდეთ
უკანასკნელ ხანს გასტრიტის სამკურნალო საკმაოდ ეფექტური პრეპარატები შეიქმნა. მკურნალობის მთავარი პრინციპებია:
* H. Pylori-ის მოსპობა;
* მჟავიანობის დათრგუნვა.
ასიმპტომური (ანუ აშკარა ნიშნების არმქონე) პაციენტების მკურნალობა საკამათოა, თუმცა პილორუსის ჰელიკობაქტერია J კლასის კანცეროგენად მიიჩნევა, შესაბამისად, მისი ლიკვიდაცია ამცირებს კიბოს განვითარების რისკს. თუ ჰელიკობაქტერიაზე ტესტი უარყოფითია, ტარდება სიმპტომური მკურნალობა მჟავიანობის დამთრგუნველი საშუალებებით, მათ შორის – ანტაციდებით, პროტონული ტუმბოს ინჰიბიტორებითა და H2-ბლოკერებით.
გასტრიტის ერთ-ერთი გართულების – სისხლდენის შეჩერება ენდოსკოპის დახმარებით ხდება. ამას ენდოსკოპიურ ჰემოსტაზს უწოდებენ. უკიდურეს შემთხვევებში მიმართავენ ქირურგიულ ჩარევას.
როგორ ავიცილოთ თავიდან
დაავადების პრევენციის საუკეთესო გზა იქნებოდა, H. Pylori-თ ინფიცირების თავიდან აცილება შეგვეძლოს, მაგრამ ვინაიდან მისი გადაცემის მექანიზმი დანამდვილებით ჯერ კიდევ არ არის ცნობილი, პრევენციაზე საუბარი ძნელია. ცხადია, ჰიგიენის ზოგადი პრინციპების დაცვა რამდენადმე ამცირებს ბაქტერიის გადაცემის რისკს. ხელების ხშირი ბანა საპნით, მხოლოდ კარგად გარეცხილი ხილისა და ბოსტენულის ჭამა და სუფთა წყლის სმა ის მცირედია, რისი გაკეთებაც ამ ეტაპზე შეგვიძლია.
H. Pylori-ს ფაქტორი, ცხადია, გარკვეულწილად ამცირებს, მაგრამ არ უგულებელყოფს გასტრიტის პრევენციასა და მკურნალობაში სწორი კვების როლს. ასე რომ, მიირთვით ხშირად და მცირე ულუფებით. სწორად შეადგინეთ რაციონი.
ნუ გამოიყენებთ ანთების საწინააღმდეგო არასტეროიდულ საშუალებებს ექიმის დანიშნულების გარეშე და დიდხანს – კუჭის ლორწოვანზე მათი უარყოფითი გავლენა დიდი ხანია დადასტურებულია.
მჟავას დამთრგუნველი პრეპარატების პრევენციული გამოყენება ამცირებს მწვავე სტრესული გასტრიტის განვითარების რისკს, თუმცა ამ გზას მიმართავენ უმთავრესად მაღალი რისკის პაციენტებთან და მათთან, ვისაც ინტენსიური თერაპია სჭირდება (დამწვრობის, კოაგულოპათიის, სეფსისის, მრავლობითი ტრავმის, ღვიძლის ან თირკმლის უკმარისობის, ანამნეზში პეპტიკური წყლულისა და საჭმლის მომნელებელი ტრაქტიდან სისხლდენის შემთხვევაში).
მენეტრიეს დაავადება
მენეტრიეს დაავადება იშვიათი იდიოპათიური დაავადებაა, რომელიც 30-დან 60 წლამდე ასაკის პირებთან, უპირატესად – მამაკაცებთან გვხვდება. ვლინდება კუჭის ლორწოვანის გასქელებით სხეულის მიდამოში, ჯირკვლოვანის ატროფიითა და ანთებითი ხასიათის ცვლილებებით. ამ დროს ირღვევა ცილების მონელებისა და შეწოვის პროცესი, რასაც ჰიპოალბუმინემიამდე – ცილების კარგვამდე მივყავართ. დაავადების სიმპტომები არასპეციფიკურია და მოიცავს ტკივილს ეპიგასტრიუმის არეში, გულისრევას, წონის კლებას, შეშუპებასა და დიარეას. დიაგნოსტირდება ენდოსკოპიურად ლორწოვანის ღრმა ბიოფსიით ან კუჭის ლაპარასკოპიული ბიოფსიით. მკურნალობის სქემა მოიცავს ანტიქოლინერგიულ საშუალებებს, ანტისეკრეტორულ მედიკამენტებს და კორტიკოსტეროიდებს, თუმცა მათი სრული ეფექტურობა დადასტურებული არ არის. მძიმე ჰიპოალბუმინემიის შემთხვევაში კუჭის ნაწილობრივი ან სრული რეზექცია აუცილებელია.
ბოლო ხანს ხშირად გვტკივა მუცელი. ტკივილი ღამღამობითაც გვაღვიძებს. ზოგჯერ წვის შეგრძნებაც გვტანჯავს. ნაცნობ-მეგობრები ათასნაირ წამალს გვირჩევენ. ზოგჯერ ტკივილგამაყუჩებელსაც გადავყლაპავთ. ტკივილი კი უფრო და უფრო მწვავდება. ექიმამდე ვერაფრით მივაღწიეთ – მოუცლელობას ვაბრალებთ... ალბათ მრავალმა თქვენგანმა ამოიცნო საკუთარი თავი. რას ნიშნავს ყოველივე ეს და რატომ გვმართებს მეტი ყურადღება?
წყლულოვანი დაავადება კუჭისა და თორმეტგოჯა ნაწლავის ლორწოვანის ისეთი ღრმა ეროზიული დაზიანებაა, როცა დეფექტი კუნთოვან შრემდეც კი აღწევს. შესაძლოა, დაზიანდეს საყლაპავი და წვრილი ნაწლავიც. წყლულის ზომები რამდენიმე მილიმეტრიდან რამდენიმე სანტიმეტრამდე მერყეობს.
ეროზიისგან წყლულს გავრცელების სიღრმე განასხვავებს. ეროზია ზედაპირულია და კუნთოვან შრემდე ვერ აღწევს. წყლულოვანი დაავადება ნებისმიერ ასაკში გვხვდება, ბავშვებთანაც კი.
მსოფლიო სტატისტიკა
ამერიკის შეერთებულ შტატებში ყოველწლიურად დაავადების 4,5 მილიონი ახალი შემთხვევა აღირიცხება. შტატების მოსახლეობის 10% დაავადებულია. მამაკაცებთან დაავადება ქალებზე 4-ჯერ ხშირად გვხვდება. ბოლო ხანს ის ახალგაზრდებს შორისაც გახშირდა.
რა სიმპტომებით ინიღბება წყლულოვანი დაავადება?
ეს რამდენიმე ფაქტორზეა დამოკიდებული. ასაკოვნებთან წყლულოვანი დაავადების ნიშნები შედარებით მსუბუქად ვლინდება. ძირითადი სიმპტომებია:
* მღრღნელი და მწველი ტკივილი მუცლის ზედა ნაწილში;
* კვებისას სწრაფი სისავსის შეგრძნება;
* შებერილობა;
* წვის შეგრძნება მკერდის ძვლის უკან;
* ბოყინი;
* გულისრევა-ღებინება;
* შავი განავალი.
კუჭის წყლულის სიმპტომები ყოველთვის ერთნაირი არ არის. მაგალითად, საკვების მიღება შემსუბუქების მაგივრად ზოგჯერ ამწვავებს ტკივილს. ასეთი რამ განსაკუთრებით ახასიათებს პილორუსის (კუჭის დაბოლების) წყლულს, რომელიც შეხორცებისა და ანთებით გამოწვეული ობსტრუქციის სიმპტომების (გულისრევა, ღებინება, შებერილობა) თანხლებით მიმდინარეობს. თორმეტგოჯას წყლულის დროს ტკივილი უფრო ერთგვაროვანია. აღმოცენდება გვიან ღამით, ამცირებს საკვების მიღება, მაგრამ 2-3 საათის შემდეგ ისევ იჩენს თავს.
მთავარი დამნაშავეები
XX საუკუნის დასაწყისში წყლულოვანი დაავადების მიზეზებად სტრესი და არაჯანსაღი კვება მიიჩნეოდა. ავადმყოფებს უნიშნავდნენ მოსვენებით რეჟიმს და სპეციალურ დიეტას. შემდგომ ანტაციდების გამოყენება დაიწყეს. 1982 წელს ავსტრალიელმა მეცნიერებმა რობინ უორენმა და ბარი მარშალმა ამოაჩინეს კავშირი ბაქტერია Helicobater pylori-სა და წყლულოვან დაავადებას შორის. Helicobater pylori იგივე პილორუსის ჰელიკობაქტერია, სპირალისებრი ფორმის გრამუარყოფითი მიკროორგანიზმია, რომელსაც მჟავა გარემოში გამრავლების უნარი შესწევს. ჰელიკობაქტერია არღვევს ლორწოვანის დაცვით ფუნქციას. დაზიანებული ლორწოვანი აღდგება, მაგრამ აღდგენის შემდეგ მჟავას მიმართ უფრო მგრძნობიარეა. ჰელიკობაქტერია უდასტურდება თორმეტგოჯას წყლულით დაავადებულთა 50-70 და კუჭის წყლულით დაავადებულთა 30-50 პროცენტს. ჰელიკობაქტერიის ერადიკაციის შემდეგ ათიდან მხოლოდ ერთს უვითარდება წყლულის რეციდივი, ხოლო მჟავადამაქვეითებელი მკურნალობის შემდეგ რეციდივი პაციენტთა 70%-თანაა მოსალოდნელი.
წყლულის განვითარების ხელშემწყობი სხვა ფაქტორებია:
* ანთების საწინააღმდეგო არასტეროიდული საშუალებების (იბუპროფენის, დიკლოფენაკის, ასპირინის, პიროქსიკამის) ხანგრძლივი გამოყენება, თუმცა არანაკლებ ვნებს კუჭისა და თორმეტგოჯას ლორწოვან გარსს ქიმიოთერაპიული და სხვა მედიკამენტური საშუალებები;
* თამბაქოს წევა – თამბაქოს ნაწარმში შემავალი ნივთიერებები ანელებს შეხორცების პროცესს და ზრდის რეციდივის სიხშირეს; რისკი დღის განმავლობაში მოწეული ღერების რაოდენობის პირდაპირპროპორციულია;
* ალკოჰოლის ჭარბი მიღება;
* გენეტიკური ფაქტორები – პაციენტთა 20%-ზე მეტს აქვს წყლულოვანი დაავადების ოჯახური ანამნეზი;
* სტრესი;
* კვება – ზოგიერთი საკვები (ცხარე, მჟავე, ცხიმიანი, სანელებლებიანი, კოფეინის შემცველი) აღიზიანებს კუჭის ლორწოვან გარსს, თუმცა დამოუკიდებლად წყლულოვან დაავადებას არ იწვევს.
დიაგნოსტიკა
ენდოსკოპია წყლულოვანი დაავადების დიაგნოსტიკის ოქროს სტანდარტად მიიჩნევა. სპეციალური ნათურიანი მილით ათვალიერებენ კუჭის ლორწოვანს. ენდოსკოპის საშუალებით ხდება კუჭისა და საყლაპავის დაზიანებული ნაწილის ბიოფსია. ამ გზით აღებულ მასალას უტარდება ციტოლოგიური ანალიზი წყლულისა და დაწყლულებული სიმსივნის დიფერენცირებისთვის – კუჭის კიბოს წყლულის მსგავსი მანიფესტაცია ახასიათებს, ამიტომ მისი გამორიცხვა აუცილებელია, განსაკუთრებით – 45 წელს გადაცილებულ პაციენტებთან, რომლებსაც წონის კლება ან რეფრაქტერიული სიმპტომები (სიმპტომები, რომლებიც მკურნალობას არ ექვემდებარება) აღენიშნებათ.
ბარიუმის ფაფით რენტგენოლოგიურ გამოკვლევას დღეს იშვიათად მიმართავენ, რადგან შესაძლოა, გამორჩეთ მცირე ზომის წყლულები და ეროზიები. გარდა ამისა, ამ მეთოდით ბიოფსიის ჩატარება შეუძლებელია.
H. pylori-ს დიაგნოსტირების სპეციფიკური მეთოდები. ბიოფსიის შემთხვევაში ბიოპტატს ჰელიკობაქტერიაზე იკვლევენ. თუ ბიოფსია არ ჩატარდა, შეიძლება ნაკლებტრავმული დიაგნოსტიკური მეთოდების გამოყენება – H. pylori -ს საწინააღმდეგო ანტისხეულების განსაზღვრა სისხლის შრატში (ახასიათებს მაღალი – 85%-ზე მეტი – სპეციფიკურობა და სენსიტიურობა და ჰელიკობაქტერიული ინფექციის დადასტურების არჩევის მეთოდადაა მიჩნეული), H. pylori -ს ანტიგენის განსაზღვრა განავალში, ურეაზის სწრაფი ტესტი და შარდოვანას სუნთქვის ტესტი.
გასტრინმაპროდუცირებელი სიმსივნე უნდა ვივარაუდოთ, როდესაც დასტურდება მრავლობითი წყლული, დეფექტის ატიპური მდებარეობა. როდესაც მკურნალობა უეფექტოა ან აღინიშნება დიარეა და წონის კლება, განისაზღვრება შრატში გასტრინის დონე.
გართულებები
სისხლდენა წყლულის ყველაზე ხშირი გართულებაა. ის ვლინდება სისხლიანი ღებინებით (ალისფერი ან ყავის ნალექისმაგვარი მასით), სისხლიანი განავლით – ჰემატოქეზიით – ან კუპრივით შავი განავლით – მელენით. სხვა ნიშნებია საერთო სისუსტე, გონების დაკარგვა, გაძლიერებული წყურვილი, სისხლის კარგვით გამოწვეული ოფლიანობა.
წყლულის პენეტრაცია (ჩაზრდა). წყლულმა შესაძლოა გაარღვიოს კუჭის კედელი და ჩაიზარდოს ირგვლივ მდებარე ქსოვილებსა და ორგანოებში: თორმეტგოჯა ნაწლავში, პანკრეასსა და ღვიძლში. ამ დროს თავს იჩენს სხვადასხვა ხასიათის ტკივილი. ის შესაძლოა იყოს ძლიერი, მუდმივი, გადაეცემოდეს სხვა უბნებსაც (მაგალითად, ბეჭს თორმეტგოჯას წყლულის პანკრეასში პენეტრაციისას), იცვლებოდეს პოზის შეცვლასთან ერთად. დიაგნოზის დასადასტურებლად საჭიროა კომპიუტერული ან მაგნიტურ-რეზონანსული ტომოგრაფია. როდესაც მედიკამენტური თერაპია უეფექტოა, ხდება ქირურგიული ჩარევა.
პერფორაცია (კუჭის ან თორმეტგოჯა ნაწლავის კედლის გახვრეტა). ახასიათებს უეცარი ძლიერი, მუდმივი ტკივილი ჭიპის ზემოთ. ვრცელდება მთელ მუცელსა და ბეჭების მიდამოში. ღრმა სუნთქვა ტკივილს აძლიერებს, ამიტომ პაციენტი ხშირად იღებს იძულებით პოზას. აღსანიშნავია, რომ სიმპტომები ნაკლებადაა გამოხატული მოხუცებთან, ტერმინალურ პაციენტებთან, სტეროიდებზე ან იმუნოსუპრესიულ თერაპიაზე მყოფ პირებთან. დიაგნოზი დასტურდება რენტგენოგრაფიითა და კომპიუტერული ტომოგრაფიით.
კუჭის გასავლის ობსტრუქცია. გამოწვეულია შეხორცებით, სპაზმით ან წყლულის ანთებით. თან ახლავს ღებინება დიდი მოცულობით მასით, უმეტესად – დღის ბოლოს და საკვების უკანასკნელი მიღებიდან 6 საათის შემდეგ, მადის დაქვეითება, მუდმივი შებერილობა ან სისავსე ჭამის შემდეგ. გახანგრძლივებული ღებინება იწვევს წონის კლებას, გაუწყლოებას.
რეციდივი. ორგანიზმიდან ჰელიკობაქტერიის გამოძევება ყოველთვის ვერ ხერხდება, ამიტომ მოსალოდნელია წყლულის ხელახალი განვითარება. რეციდივის ასევე საგულისხმო მიზეზებია ანთების საწინააღმდეგო არასტეროიდების ხანგრძლივი მიღება, თამბაქოს წევა. რეციდივის შემთხვევაში საჭიროა ჰელიკობაქტერიაზე ტესტირება და დადებითი პასუხის მიღებისას – განმეორებითი მკურნალობა.
კუჭის კიბო. ჰელიკობაქტერიასთან ასოცირებული წყლულით დაავადებულ პაციენტებს მოგვიანებით კუჭის კიბოს განვითარების ალბათობა 3-6-ჯერ დიდი აქვთ. სხვა ეტიოლოგიის წყლულებს არ ახასიათებს კუჭის კიბოს განვითარების მომატებული რისკი.
მკურნალობა
დაავადების მკურნალობა კომპლექსურ მიდგომას მოითხოვს. კუჭისა და თორმეტგოჯას წყლულების დროს მკურნალობის მთავარი მიზანი ჰელიკობაქტერიის ორგანიზმიდან გამოძევება და მჟავას ოდენობის დაქვეითებაა. თორმეტგოჯას წყლულის შემთხვევაში განსაკუთრებით მნიშვნელოვანია ღამით მჟავას სეკრეციის დაქვეითება.
H. pylori -ს მკურნალობა მოიცავს ანტიბაქტერიული და ანტიპროტოზოული მედიკამენტების კომბინაციას სხვა პრეპარატებთან ერთად.
მჟავას დაქვეითებაში მთავარი წვლილი მიუძღვის რამდენიმე ეფექტურ მედიკამენტს, რომლებიც ერთმანეთისგან განსხვავდება ფასით, მკურნალობის ხანგრძლივობით, დოზირებით. შესაძლოა გამოყენებულ იქნეს ლორწოვანის დამცავი საშუალებები (სუკრალფატი) და მჟავას დამაქვეითებელი ქირურგიული მეთოდებიც.
მედიკამენტურ და ქირურგიულ მკურნალობასთან ერთად აუცილებელია ცხოვრების ჯანსაღი წესიც. იკრძალება მოწევა, ალკოჰოლის მიღება. არ არსებობს სპეციალური დიეტა, რომელიც გამოიწვევდა შეხორცების დაჩქარებას ან რეციდივის პრევენციას, თუმცა სპეციალისტთა უმრავლესობა რეკომენდაციას უწევს რაციონიდან ცხარე, ცხიმიანი, სანელებლებიანი და კოფეინის შემცველი პროდუქტების ამოღებას.
ქირურგიული მკურნალობა
ეფექტური მედიკამენტური მკურნალობის დანერგვის შემდეგ მკვეთრად შემცირდა ქირურგიული პაციენტების რაოდენობა. ქირურგიული ჩარევის ჩვენებაა პერფორაცია (კუჭის ან თორმეტგოჯას კედლის გახვრეტა), ობსტრუქცია, უკონტროლო ან მორეციდივე სისხლდენა, იშვიათად – სიმპტომები, რომლებიც არ ემორჩილება მედიკამენტურ მკურნალობას.
ქირურგიული ჩარევის მიზანი მჟავას გამოყოფის დაქვეითებაა. თორმეტგოჯას წყლულის დროს რეკომენდებულია მაღალსელექციური ვაგოტომია. ამ პროცედურას ახასიათებს ძალიან დაბალი სიკვდილობა, თუმცა ოპერაციის შემდეგ ზოგჯერ პრობლემები წარმოიშობა. გართულებები ოპერაციის ტიპზეა დამოკიდებული. ხშირია წონის კლება, მონელების სირთულეები, ანემია, დემპინგ სინდრომი, ჰიპოგლიკემია (გლუკოზის დაქვეითება სისხლში), ღებინება (ნაღვლოვანი), წყლულის რეციდივი.
წონის კლება ხშირია სუბტოტალური გასტრექტომიის (კუჭის ნაწილის ამოკვეთის) შემდეგ. პაციენტი სწრაფად ნაყრდება (ვინაიდან მცირეა კუჭის მოცულობა) და ამიტომ ცოტას ჭამს. მცირე მოცულობის კუჭის შემთხვევაში დაჭიმულობა ან დისკომფორტი საშუალო რაოდენობის საკვების მიღების შემდეგაც კი იჩენს თავს. პაციენტებს უნდა ვურჩიოთ, მიიღონ საკვები მცირე რაოდენობით და ხშირად.
ხშირია ანემიაც, – ჩვეულებრივ – რკინადეფიციტური, ზოგჯერ – ვიტამინ B12-ის დეფიციტით გამოწვეულიც, – ამიტომ ქირურგიული ოპერაციის შემდეგ რეკომენდებულია B12-ის მიღება.
დემპინგსინდრომი შესაძლოა განვითარდეს კუჭის ოპერაციის, კერძოდ, რეზექციის შემდეგ. ეს ტერმინი გულისხმობს სისუსტეს, თავბრუხვევას, ოფლიანობას, გულისრევას, ღებინებას, გულის ფრიალი საკვების მიღებიდან მცირე ხნის შემდეგ.მცირდება კუჭის მოცულობა, ამიტომ რეკომენდებულია კვება მცირე ულუფებით.
წყლულის რეციდივი სელექციური ვაგოტომიის შემდეგ 100-დან 5-12 შემთხვევაში ვითარდება, რეზექციის შემდეგ კი – 5-ში.
კუჭის მჟავიანობის მედიკამენტური მკურნალობა
მჟავიანობის დამქვეითებელ მედიკამენტებს წყლულისა და გასტრიტის სამკურნალოდ იყენებენ. ზოგიერთი მედიკამენტი ჩართულია ჰელიკობაქტერიის ერადიკაციული მკურნალობის სქემაში. ეს მედიკამენტებია პროტონული ტუმბოს ინჰიბიტორები (პტი), H2 ბლოკერები, ანტაციდები, პროსტაგლანდინები.
პროტონული ტუმბოს ინჰიბიტორებს (ეზომეპრაზოლი, ლანსოპრაზოლი და პანტოპრაზოლი) უნარი შესწევს, მთლიანად შებოჭოს მჟავას სეკრეცია და ახასიათებს ხანგრძლივი მოქმედება, ხელს უწყობს წყლულის შეხორცებას. ამ ჯგუფის მედიკამენტები ძირითად კომპონენტებად შედის ჰელიკობაქტერიასთან ბრძოლის სქემაში. ზოგჯერ სწრაფი და ეფექტური მოქმედების გამო H2 ბლოკერებს ანაცვლებს. ხელმისაწვდომია მათი პერორალური(დასალევი) და ვენის ფორმები. კუჭის წყლულის დროს მოწოდებულია ამ პრეპარატებით 6-8-კვირიანი მკურნალობა გასტრიტის შემთხვევაში კი 8-12-კვირიანი. ხანგრძლივი მკურნალობა იწვევს გასტრინის დონის მატებას, რასაც ლორწოვანის გადაგვარებამდე მივყავართ. ზოგიერთ პაციენტს შესაძლოა დაერღვეს ვიტამინ B12-ის შეწოვა.
H2 ბლოკერები (ციმეტიდინი, რანიტიდინი, ფამოტიდინი, ნიზატიდინი) ბლოკავს ჰისტამინს H2 რეცეპტორების დონეზე. შედეგად მცირდება მჟავას სეკრეცია და, ამის კვალობაზე, მისი მოცულობაც კუჭში. იკლებს პეპსინის სინთეზიც.
H2 ბლოკერები კარგად შეიწოვება კუჭ-ნაწლავის ტრაქტიდან, 30-60 წუთის შემდეგ იწყებს მოქმედებას და 1-2 საათში აღწევს პიკს. ინტრავენური მიღება უფრო სწრაფაც იძლევა ეფექტს. მოქმედების ხანგრძლივობა დოზაზეა დამოკიდებული და 6-დან 20 საათამდე მერყეობს. ასაკოვნებთან საჭიროა დოზის შემცირება.
კუჭის წყლულის დროს შედეგი თვალსაჩინო ხდება მკურნალობის 8-12-კვირიანი კურსის შემდეგ. ციმეტიდინს აქვს სუსტად გამოხატული ანტიანდროგენული ეფექტი და იწვევს შექცევად გინეკომასტიას (სარძევე ჯირკვლების გადიდებას მამაკაცებთან), თუმცაღა იშვიათად, ხანგრძლივი მოხმარებისას კი – ერექციულ დისფუნქციას. მენტალური სტატუსის ცვლილება, დიარეა, გამონაყარი, ცხელება, მიალგია, თრომბოციტოპენია, სინუსური ბრადიკარდია და ჰიპოტენზია აღინიშნება H2 ბლოკერების სწრაფი ინტრავენური შეყვანისას, თუმცა ასეთი გართულება იშვიათია, 10-დან 1 პაციენტს ემართება და უფრო ხშირია ასაკოვნებთან.
ანტაციდები ანეიტრალებს კუჭის მჟავას და ამცირებს პეპსინის აქტივობას (რომელიც იკლებს, როგორც კი კუჭის PH მაჩვენებელი ჩამოსცდება 4-ს). ზოგიერთი ანტაციდი ახდენს პეპსინის აბსორბციას. შესაძლოა შეამციროს ისეთი მედიკამენტების აბსორბციაც, როგორებიცაა ტეტრაციკლინი, დიგოქსინი, რკინა.
ანტაციდები ამსუბუქებს სიმპტომებს, ხელს უწყობს წყლულის შეხორცებას და აქვეითებს რეციდივის რისკს. შედარებით იაფია, მაგრამ მისაღებია დღეში 5-7-ჯერ. ოპტიმალური დოზაა 15-30 მლ ან 2-4 ტაბლეტი დღის განმავლობაში კვებათა შორის 1-3-საათიანი ინტერვალით და ძილის წინ. მიუხედავად იმისა, რომ ანტაციდები ბოლო ხანს მჟავადამთრგუნველმა თერაპიამ შეცვალა, მათ მაინც იყენებენ სიპტომების სწრაფი მოხსნისთვის.
არსებობს ორი სახის ანტაციდები: შეწოვადი (აბსორბირებადი) და არაშეწოვადი (არააბსორბირებადი). არააბსორბირებად ანტაციდებს (ალუმინისა და მაგნიუმის ჰიდროქსიდს) ნაკლები გვერდითი ეფექტები ახასიათებს.
ალუმინის ჰიდროქსიდი შედარებით უვნებელია და ხშირად გამოიყენება, თუმცა მისი გვერდითი ეფექტებიდან აღსანიშნავია ყაბზობა. მაგნიუმის ჰიდროქსიდი ალუმინის ჰიდროქსიდზე ეფექტურია, თუმცა შესაძლოა გამოიწვიოს დიარეა. დიარეის პრევენციისთვის ხშირად ინიშნება ალუმინისა და მაგნიუმის კომბინირებული ფორმები. პრეპარატებს სიფრთხილით იყენებენ თირკმლის დაავადებების დროს.
პროსტაგლანდინები. ჭეშმარიტი პროსტაგლანდინები (განსაკუთრებით – მიზოპროსტოლი) ამცირებს მჟავას სეკრეციას. ხშირი გვერდითი ეფექტებია მუცლის ტკივილი და დიარეა (30%-ში). მიზოპროსტოლი იწვევს თვითნებურ აბორტს, ამიტომ უკუნაჩვენებია რეპროდუქციული ასაკის ქალებისთვის, რომლებიც არ იღებენ ჩასახვის საწინააღმდეგო აბებს.
სუკრალფატი გამოცალკევდება კუჭის მჟავაში და წარმოქმნის მექნიკურ ბარერს ანთებითი უბნის ირგვლივ, რითაც იცავს მას მჟავასგან, პეპსინისა და ნაღვლის მჟავასგან. შეკრულობას როგორც თანმხლებ ეფექტს პაციენტთა 3-5% უჩივის. შესაძლოა შეაფერხოს სხვა მედიკამენტების შეწოვაც.
გადაკვეთილი საზღვრები: დიაფრაგმის საყლაპავის ხვრელის თიაქარი
კუჭის დაავადებებზე საუბრისას, უპირველეს ყოვლისა, ალბათ, გულძმარვა და ტკივილი გვახსენდება, გემრიელი საკვებისგან მიღებული დიდი სიამოვნება და არანაკლებ დიდი პრობლემებით დახუნძლული მეორე დღე, უფრო სწორედ, ღამე. ღამე, როდესაც თანახმა ხარ, ყოველგვარ გასტრონომიულ სურვილზე უარი თქვა, ოღონდ კი თავი დააღწიო მტანჯველ ტკივილს და კუჭში მოგიზგიზე ხანძარი ჩააქრო. მაგრამ საკმარისია, ტკივილი ჩაცხრეს, რომ მძიმე წუთები გავიწყდება და ისევ ნაირ-ნაირი კერძების დაგემოვნების გზებს ეძებ... და ასე გრძელდება, სანამ არ დაიღლები და არ ჰკითხავ საკუთარ თავს: “როდემდე?”
ცხადია, ეს თემა განსაკუთრებით აქტუალურია წელიწადის ამ დროს, როდესაც საახალწლო ორომტრიალი ტკბილ მოგონებებთან ერთად მწარე ჩივილებსაც გვიტოვებს. იმისთვის, რომ კუჭის პრობლემებმა დღესასწაული არ ჩაგვაშხამოს, მათი დროული ამოცნობა და მკურნალობაა საჭირო. თუ წამალი მხოლოდ შეტევის დროს მოგაგონდებათ, წუთიერ შედეგს კი მიიღებთ, მაგრამ კუჭის დაავადება გადაუჭრელ პრობლემად დარჩება, რომელიც ყოველი გემრიელი ტრაპეზის შემდეგ აუტანელი ჩივილებით შეგახსენებთ თავს.
ამჯერად ერთ-ერთ ასეთ პრობლემაზე – დიაფრაგმის საყლაპავის ხვრელის თიაქარზე გესაუბრებით.
ცოტა რამ სახელწოდების შესახებ
ხალხში ამ დაავადებას ზოგჯერ – საყლაპავის, ზოგჯერ კი კუჭის თიაქარს უწოდებენ. სინამდვილეში ის დიაფრაგმის თიაქარია, ოღონდ ამ თიაქარში საყლაპავის ხვრელის გავლით კუჭი გამოდის. დაავადების მექანიზმის უკეთ გასაგებად ელემენტარული ანატომია გავიხსენოთ. დიაფრაგმა, იგივე შუასაძგიდი, გუმბათისებური კუნთია, რომელიც გულმკერდისა და მუცლის ღრუებს შორის მდებარეობს და მათ გამყოფ ერთგვარ საზღვარს ქმნის. საზღვრის გადაკვეთა აკრძალულია, წესის დარღვევისთვის კი პასუხს მთელი ორგანიზმი აგებს. სწორედ ასე ხდება დიაფრაგმის საყლაპავის ხვრელის თიაქრის დროს, როდესაც მუცლის ღრუს ორგანოები გულმკერდის ღრუში ამოდის და ძალზე შემაწუხებელ ჩივილებს იწვევს. “საზღვრის გადაკვეთა” დიაფრაგმის ხვრელის მეშვეობით ხდება, რომელშიც საყლაპავი მილი გაივლის და კუჭს უერთდება (ასეთივე ხვრელებით გაივლის დიაფრაგმაში აორტა და ქვედა ღრუ ვენა).
განასხვავებენ თიაქრის სამ ფორმას:
1. დაცურებულს. მას აქსიალურ თიაქარსაც უწოდებენ. ამ დროს კუჭი საყლაპავის სიგრძივი ღერძის გასწვრივ გადაინაცვლებს. შემთხვევათა 90%-ში საქმე სწორედ ამ ტიპის თიაქართან გვაქვს.
2. პარაეზოფაგურს. ის ავადმყოფთა 5%-ს აღენიშნება. ამ დროს კარდიის (კუჭის შესავალი ნაწილის) მდებარეობა უცვლელია, საყლაპავის გაგანიერებულ ხვრელში კი კუჭის ფუძე ან დიდი სიმრუდე გამოდის და საყლაპავის გვერდით ლოკალიზდება. ამიტომაც უწოდებენ ასეთ თიაქარს პარაეზოფაგურს – საყლაპავის ახლოს მდებარეს.
3. შერეულს. ეს ფორმა დაცურებულ და პარაეზოფაგურ თიაქრებს მოიცავს.
რაღა მე?!
თიაქრის ჩამოყალიბებაში მნიშვნელოვან როლს ასრულებს ხვრელის არეში განვითარებული ასაკობრივი ცვლილებები და კონსტიტუციური თავისებურებები (ხშირად ასეთ ავადმყოფებს სხვა ლოკალიზაციის თიაქრებიც აღენიშნებათ). გარდა კუნთის თანდაყოლილი სისუსტისა და გენეტიკური განწყობისა, დაავადების განვითარების ან გამოვლენის დაჩქარება შესაძლოა გამოიწვიოს ნებისმიერმა ფაქტორმა, რომელიც მუცლის ღრუში წნევას ზრდის. ასეთი შემთხვევები უმეტესად მუდმივ ყაბზობას, შებერილობას, ორსულობას, ასციტს, ქრონიკულ ხველას, სიმძიმეების აწევას, წონის მატებას უკავშირდება. ამ ფაქტორთა გავლენით მუცლის ღრუს ორგანოები ზემოთ ადის და დიაფრაგმას აწვება. თუ ეს უკანასაკნელი ისედაც სუსტია, თიაქრის განვითარება ფაქტობრივად გარდაუვალია. თუმცა, თუ მუცლის ღრუში წნევა მუდმივად მომატებულია, დაავადებამ შესაძლოა სავსებით ჯანსაღი დიაფრაგმის შემთხვევაშიც იჩინოს თავი.
დიაფრაგმის თიაქარი საკმაოდ გავრცელებულია. თუ თქვენ ბედნიერი გამონაკლისი ბრძანდებით, დარწმუნებული ვარ, თქვენ გარშემო მაინც ბევრს ექნება ეს დაავადება. სტატისტიკური მონაცემებით, ის მოსახლეობის მეოთხედს აწუხებს, განსაკუთრებით გავრცელებული კი 50 წელს გადაცილებულ პირებთანაა – აღენიშნება მათ ნახევარზე მეტს.
მიუხედავად ასეთი გავრცელებისა, თიაქარი ზოგჯერ საერთოდ არ იწვევს შემაწუხებელ ჩივილებს. მეტიც – მთელი სიცოცხლე დაუდგენელი რჩება. უმეტესად ასე ხდება მცირე ზომის თიაქრის დროს, რომელსაც ზოგჯერ შემთხვევით, სხვა მიზნით ჩატარებული გამოკვლევის დროს აღმოაჩენენ. მოზრდილი თიაქარი კი ნამდვილად არ დაიმალება და შემაწუხებელ სიმპტომთა მთელ წყებას დაგატეხთ თავზე, უფრო სწორად, კუჭზე. ამ სიმპტომების წარმოშობის მიზეზი საკვებისა და კუჭის წვენის მჟავე შიგთავსის საყლაპავში ამოსვლაა. სწორი პოზიციის, მედიკამენტებისა და ცხოვრების წესის შერჩევით ეს ნიშნები ზოგჯერ ადვილად ქრება, ზოგჯერ კი ოპერაციული ჩარევა გარდაუვალია.
სიმპტომები
დიაფრაგმის საყლაპავის ხვრელის თიაქრის წამყვანი სიმპტომებია გულძმარვა და ტკივილი. ტკივილი მახვილისებრი მორჩის უკან ლოკალიზდება და გულისკენ გადაეცემა. ზოგჯერ მას შეტევითი ხასიათი აქვს, რითაც ძალიან ჰგავს სტენოკარდიულ შეტევას. ტკივილი ძლიერდება წოლისას, მოხრისას, ამიტომ განსაკუთრებით მძაფრია ღამით. ძალზე შემაწუხებელია გულძმარვაც, რომელიც კარდიის უკმარისობის პირდაპირი ნიშანია. ამის გამო ბევრი ავადმყოფი იღებს სოდას და ნახევრად მჯდომარეს სძინავს. აღინიშნება დისპეპსიური მოვლენებიც: ბოყინი მჟავე შითავსით, საყლაპავისმიერი ღებინება, იგივე რეგურგიტაცია, ყლაპვის გაძნელება, სლოკინი, სიმძიმის, ლუკმის გაჭედვის, გულზე დადგომის შეგრძნება, განსაკუთრებით – ჭამის შემდეგ. ავადმყოფი ყოველ ლუკმას აყოლებს წყალს. არც გულისრევა და პირღებინებაა იშვიათი. ავადმყოფი ზოგჯერ იძულებით იღებს მჯდომარე პოზიციას, ვერ წვება, ვერ ტრიალდება. სიმპტომები განსაკუთრებით ძლიერდება ისეთი საკვების მიღების შემდეგ, რომლებიც კუჭის მჟავიანობას ზრდის. ასეთია მწნილი, ციტრუსი, გაზიანი და ალკოჰოლური სასმელები, შოკოლადი, პიტნა, ცხარე და ცხიმიანი კერძები, პომიდორი და მისი შემცველი პროდუქტები, ჩაი და ყავა. შორს წასულ შემთხვევაში შესაძლოა თავი იჩინოს პარაეზოფაგურმა სიმპტომებმაც – ლარინგიტმა, ფარინგიტმა, ყელის ტკივილმა, ხმის ჩახლეჩამ, ანგინამ, ქრონიკულმა ხველამ, სუნთქვის გაძნელებამ ან მსტვენმა სუნთქვამ, ჰაერის უკმარისობამ...
თუ დაუკვირდებით, ჩამოთვლილთაგან არც ერთი სიმპტომი არ არის სპეციფიკური – მსგავსი ნიშნები კუჭ-ნაწლავის და არამხოლოდ მის მრავალ სხვა დაავადებასაც ახასიათებს. განსაკუთრებით ვრცელია იმ პათოლოგიების ნუსხა, რომლებიც გულმკერდის არეში ტკივილს ან გულძმარვას იწვევს. შესაძლო მიზეზთა არასრული ჩამონათვალი ასეთია: ეროზიული ან წყლულოვანი გასტრიტი ან ეზოფაგიტი, საყლაპავის აქალაზია, შეხორცებები საყლაპავზე, საყლაპავის კიბო, სტენოკარდია, აორტის განშრევება, პერიკარდიტი, ფილტვის არტერიის თრომბოემბოლია, პნევმონია, ნაღველკენჭოვანი დაავადება. ვფიქრობ, ზედმეტია იმის აღნიშვნა, რომ თვითდიაგნოსტიკა და თვითმკურნალობა სარისკოა – ექიმს უნდა მიმართოთ. ისეც ხდება, რომ სიმპტომთა კომპლექსი კუჭ-ნაწლავის ტრაქტის დაავადებაზე მეტად გულის პათოლოგიაზე მიანიშნებს და პაციენტს დიდხანს უშედეგოდ მკურნალობენ კარდიოლოგიური საშუალებებით, ისე, რომ სხვა სისტემის დაავადებაზე ეჭვიც არ მიაქვთ, ამიტომ ნურც ექიმის არჩევას მოეკიდებით უგულისყუროდ – სანდო, კვალიფიციური სპეციალისტი მოიძიეთ.
რას უნდა ველოდეთ თიაქრისგან
შესაძლოა, დაზიანდეს კუჭის ზედა ნაწილი (ის, რომელიც ხვრელიდან გამოდის), წარმოიქმნას ეროზიები, განვითარდეს სისხლდენა, ზოგჯერ – პროფუზულიც (ძალიან ძლიერი), და შედეგად – რკინადეფიციტური ანემია. მძიმე გართულებაა სიგრძივი ღერძის მიმართ კუჭის შემოგრეხაც. ის ძლიერ ტკივილსა და ყლაპვის გაძნელებას იწვევს და სასწრაფო ქირურგიულ ჩარევას მოითხოვს.
გართულების ალბათობა თიაქრის ზომაზეა დამოკიდებული. მცირე ზომის თიაქარი გართულებებს ნაკლებად იწვევს, დიდი ზომისა კი ხშირად რთულდება. გართულების რისკი უფრო მაღალია პარაეზოფაგური თიაქრის დროს, დაცურებული კი მეტწილად გაურთულებლად მიმდინარეობს.
გასტროეზოფაგური რეფლუქსი – ხანძარი მუცლის ღრუში
ცალკე ჯგუფია გართულებები, რომლებიც კუჭის შიგთავსის საყლაპავში გადანაცვლებით არის განპირობებული. ამ მდგომარეობას გასტროეზოფაგური რეფლუქსი ეწოდება. რეფლუქსის შემთხვევათა 90% სწორედ დიაფრაგმის საყლაპავის ხვრელის თიაქრის წილად მოდის.
საყლაპავს ქვედა მესამედში აქვს სფინქტერი, რომელიც ჭამის დროს მოდუნებულია, რომ ლუკმის კუჭში გადასვლას ხელი არ შეუშალოს, მოსვენებისას კი დახურული. თიაქრის შემთხვევაში სფინქტერი ზემოთ იწევს, რის გამოც დიაფრაგმის კუნთები ვეღარ მოქმედებს მასზე და ისიც უკონტროლოდ იღება და იხურება. ამის შედეგად კუჭის შიგთავსი უკან, საყლაპავში ამოდის, რაც საყლაპავის ლორწოვანის გაღიზიანებას, ანთებასა და დაწყლულებას იწვევს. შესაძლოა, განვითარდეს ე.წ. ბარეტის საყლაპავი, რომლის დროსაც საყლაპავის ლორწოვანის უჯრედებს წვრილი ნაწლავის ლორწოვანის მსგავსი უჯრედები ენაცვლება. ამ ცვლილებათა ფონზე მაღალია საყლაპავის კიბოს, ადენოკარცინომის, განვითარების რისკი, ეს უკანასკნელი კი მძიმე ონკოლოგიური დაავადებაა ნაკლებად საიმედო პროგნოზით.
ენდოსკოპიით თუ მის გარეშე?
დაავადებაზე ეჭვი კლინიკური სიმპტომების საფუძველზე მიაქვთ, მაგრამ, ვინაიდან იგივე ნიშნები შესაძლოა სხვა დაავადების ბრალიც იყოს, დიაგნოზის დაზუსტებაა საჭირო. ის ორ ძირითად კვლევას ემყარება – კუჭ-ნაწლავის რენტგენოკონტრასტულ გამოკვლევას ბარიუმის ფაფით და ენდოსკოპიას. რენტგენოკონტრასტული გამოკვლევისას პაციენტი სვამს ბარიუმის სულფატს, რომელიც რენტგენოლოგიურად არაკონტრასტული უბნების დანახვის საშუალებას იძლევა; ჩანს დიაფრაგმის ზემოთ ამოსული კუჭის ნაწილი, ასევე – როგორ ბრუნდება კუჭის შიგთავსი საყლაპავში. დაავადების სიმძიმეზე, თიაქრის ხარისხზე სწორედ ამ გამოკვლევის მონაცემების საფუძველზე მსჯელობენ და ის თიაქრის სადიაგნოზო ნომერ პირველ მეთოდად არის მიჩნეული. მიუხედავად ამისა, ენდოსკოპიური გამოკვლევის ჩატარება მაინც აუცილებელია – ამ გზით ექიმი თვალნათლივ ხედავს და აფასებს საყლაპავისა და კუჭის ლორწოვანს. ჩანს თიაქარიც, რეფლუქსიც და ამასთან ერთად – ლორწოვანის რელიეფიც. ამას დიდი მნიშვნელობა აქვს, ვინაიდან საყლაპავის ხვრელის თიაქარი ხშირად ლორწოვანის ცვლილებებსაც იწვევს, მკურნალობის დროს კი ეს ფაქტორი გასათვალისწინებელია. ლორწოვანის მდგომარეობაზეა დამოკიდებული შემდგომი ტაქტიკაც, კერძოდ, რამდენად ხშირად დაგვჭირდება განმეორებითი გამოკვლევა, არის თუ არა გართულებები ეროზიები, წყლულები... მოკლედ, მიუხედავად იმისა, რომ ენდოსკოპიური გამოკვლევა ბევრს არ უყვარს და ზოგჯერ ოპერაციაზე მეტადაც აშინებს, მასზე უარის თქმა არ ეგების. ექიმის შეხედულებისამებრ, შესაძლოა მოგიხდეთ სხვა გამოკვლევების ჩატარებაც, მაგალითად, სისხლის საერთო ანალიზისა ანემიის გამოსარიცხად ან ეზოფაგომანომეტრიისა.
მკურნალობა
მსუბუქ შემთხვევებში პრობლემა ადვილად გვარდება. მედიკამენტებიდან იყენებენ უმთავრესად მჟავადამთრგუნველ პრეპარატებს, კერძოდ, პროტონული ტუმბოს ინჰიბიტორებს – პრაზოლებს, ანტაციდებს (მაგალითად, მაალოქსს), H2-ბლოკატორებს (ციმეტიდინს). იმავე მიზნით შეიძლება საკვების მიღებამდე 30-40 წუთით ადრე მინერალური წყლის დალევაც.
მკურნალობასთან ერთად აუცილებელია ცხოვრების წესის შეცვლა, კვებისა და დღის რეჟიმის მოწესრიგებაც.
დაავადების დამარცხებაში ან შემსუბუქებაში დაგეხმარებათ შემდეგი რეკომენდაციები:
* თუ ჭარბი წონა გაქვთ, აუცილებლად დაიკელით. ზოგჯერ სიმპტომების გასაქრობად წონის მოწესრიგებაც კმარა.
* მიირთვით ხშირად და მცირე ულუფებით – დიდი ლუკმები კუჭის გადავსებას იწვევს და სიმპტომებს აძლიერებს.
* მიირთვით დღეში 5-6-ჯერ, საკვების უმეტესი ნაწილი დღის პირველ ნახევარში მიიღეთ.
* ერიდეთ საკვებს, რომელიც კუჭის წვენის მჟავიანობას ზრდის.
* ჭამის შემდეგ ნუ წამოწვებით.
* ბოლო ულუფა დაძინებამდე 3 საათით ადრე მიირთვით.
* თავი მაღალ სასთუმალზე გედოთ, დაახლოებით 30 გრადუსით დახრილი კუთხით.
* ნუ ჩაიცვამთ მჭიდრო ტანსაცმელს, ნუ მოიჭერთ ქამარს – ეს რეფლუქსს უწყობს ხელს.
* თუ ყაბზობა ან შებერილობა გაწუხებთ, ჩაიტარეთ შესაბამისი მკურნალობა. ამ პრობლემის მოუგვარებლად თიაქარის მკურნალობა ვერ მოხერხდება.
* ერიდეთ სიმძიმეების აწევას.
* თუ ეწევით, გადაეჩვიეთ – თამბაქო დაავადების რისკფაქტორად განიხილება.
* სიმპტომების განვითარებას ხელს უწყბს ზოგიერთი მედიკამენტიც, მაგალითად, ანთების საწინააღმდეგო არასტეროიდები, ამიტომ მათ გამოყენებას შეძლებისდაგვარად ერიდეთ.
ფუნდოპლიკაცია
თუ ამ რჩევებმა და მედიკამენტებმა შედეგი ვერ გამოიღო, დღის წესრიგში ოპერაციული მკურნალობის საკითხი დადგება. თუ თიაქარი მეტისმეტად დიდია ან პარაეზოფაგური ტიპისაა, შესაძლოა, ოპერაცია თავიდანვე დაინიშნოს. ამ ოპერაციას ნისენ-როზეტის წესით ფუნდოპლიკაცია ეწოდება: საყლაპავს შემოაკერებენ კუჭის ფუნდალურ ნაწილს, მერე ატარებენ კრურორაფიას – დიაფრაგმის მედიალურ ფეხს ნაკერებს ადებენ – და ამ გზით ავიწროებენ საყლაპავის ხვრელს. ბოლო ხანს აღნიშნული ოპერაცია ლაპარასკოპიულადაც ტარდება, მათ შორის – საქართველოშიც. ეს პაციენტებისთვის ნამდვილად დიდი შვებაა: განაკვეთები მცირეა, სარეაბილიტაციო პერიოდი – ხანმოკლე. ოპერაციიდან მეორე-მესამე დღეს სახლში გაეწერებით. დაახლოებით ორი კვირის განმავლობაში სპეციფიკური დიეტის დაცვა მოგიწევთ. ამის შემდეგ კვების შეზღუდვა აღარ დაგჭირდებათ. ოპერაციის ეფექტიანობა 90%-ს აღწევს. ოპერაციიდან ორი თვის განმავლობაში შესაძლოა თავი იჩინოს დისფაგიამ, სიმძიმემ, ზოგჯერ – ყლაპვის გაძნელებამ, მაგრამ არ შეგეშინდეთ – აღნიშნული მოვლენები ორიოდე თვეში გაივლის, ცხოვრების ჩვეულ რიტმს დაუბრუნდებით და ძლიერი ტკივილი თუ გულძმარვა აღარასოდეს შეგაწუხებთ. ცხადია, დროდადრო მოგიწევთ ექიმთან მისვლა და მდგომარეობის შეფასება, მით უმეტეს, თუ ოპერაციამდე ეროზია ან წყლული გქონდათ. ფუნდოპლიკაცია თიაქარს აქრობს, მაგრამ ლორწოვანის დეფექტებს – ვერა.
ერთადერთი, რასაც ოპერაციის შემდეგ აგიკრძლავენ, მძიმე საგნების აწევაა – ამან შესაძლოა დაავადების რეციდივი გამოიწვიოს და შრომა წყალში ჩაგიყაროთ. ყველა, ვისაც შემაწუხებელი ტკივილისა და გულძმარვის გამო ღამეები გაუთენებია, დამეთანხმება, რომ თუ სასიცოცხლო აუცილებლობა სხვა რამეს არ მოითხოვს, ასეთი მსხვერპლის გაღება ნამდვილად ღირს.
ავთვისებიან დაავადებას მძიმე განაჩენად აღიქვამენ, რომლის შეცვლა ან გაუქმება შეუძლებელია. დღევანდელი მედიცინა მართლაც უძლურია, შორს წასული ონკოლოგიური პროცესი უწყინარ მდგომარეობად გარდაქმნას, მაგრამ დროული ჩარევის შემთხვევაში შეუძლია, ხელი შეუშალოს მის წინსვლას. ბოლო ხანს დიაგნოსტიკის მეთოდები საგრძნობლად დაიხვეწა, დაავადებათა გენეზიც უკეთ შევისწავლეთ და უკვე ვიცით, როდისაა მოსალოდნელი ავთვისებიანი პროცესის განვითარება, რომელი ფაქტორები ზრდის ალბათობას და როგორ შეიძლება მათი მართვა. მიუხედავად ამისა, ონკოლოგიური დაავადება მაინც უდიდეს პრობლემად და გულ-სისხლძარღვთა პათოლოგიების შემდეგ ყველაზე გავრცელებულ არაგადამდებ სნეულებად რჩება. ამის მთავარი მიზეზი მედიცინის უძლურება კი არა, საზოგადოების დამოკიდებულებაა – პროფილაქტიკა და პრევენცია ჩვენთვის ჯერ კიდევ აბსტრაქტულ ცნებებად რჩება. გამონაკლისი არც კუჭის კიბოა, რომლის თავიდან ასაცილებლად კიბოსწინარე დაავადებების ადეკვატური მართვა და გეგმური გამოკვლევებია საჭირო – ასეთ დროს ავადმყოფობა პრაქტიკულად უპრობლემოდ მიმდინარეობს, დიაგნოსტიკის დაგვიანების შემთხვევაში კი პრობლემები გარდაუვალია.
კუჭის კიბოს, კიბოსწინარე დაავადებებისა და მათი მკურნალობის შესახებ თბილისის სახელმწიფო უნივერსიტეტის სრული პროფესორი, მედიცინის მეცნიერებათა დოქტორი, ამერიკისა და საერთაშორისო ქირურგთა კოლეგიების ნამდვილი წევრი, კლინიკა “გიდმედის” ზოგადი ქირურგი მერაბ კილაძე გვესაუბრება.
– რა უწყობს ხელს კუჭში ავთვისებიანი პროცესების განვითარებას?
– საჭმლის მომნელებელი სისტემის თითქმის ყველა დაავადებას რისკის ერთი და იგივე ფაქტორები აქვს – ცხოვრების არაჯანსაღი წესი, ცხარე, მჟავე, ცხიმიანი საკვების ჭარბი მიღება, კვების რეჟიმის დარღვევა, თამბაქოს წევა, ჭარბი წონა... გენეტიკურ განწყობასაც აქვს მნიშვნელობა – თუ უახლოეს ნათესავებს საჭმლის მომნელებელი სისტემის დაავადება ჰქონდათ ან აქვთ, მისი განვითარების ალბათობა უფრო დიდია. გარდა ამისა, არსებობს ე.წ. კიბოსწინარე დაავადებები – დაავადებები, რომლებმაც შესაძლოა მალიგნიზაცია ანუ ავთისებიანი გადაგვარება განიცადოს. მაგალითად, კუჭის კეთილთვისებიანი სიმსივნე, პოლიპი, არცთუ იშვიათად ავთვისებიანად გარდაიქმნება. ასეთი დაავადებების მიმართ განსაკუთრებული ყურადღება გვმართებს.
– რა ნიშნებით მჟღავნდება პოლიპოზი და როგორ სვამენ მის დიაგნოზს?
– დაავადების კლინიკური გამოხატულება პოლიპის ზომაზე, ფორმასა და მდებარეობაზეა დამოკიდებული. მცირე ზომის ერთეული პოლიპები კლინიკურ სიმპტომებს თითქმის იწვევს – მათ, წესისამებრ, შემთხვევით აღმოაჩენენ გეგმური ან სხვა მიზეზით ჩატარებული გამოკვლევის დროს. თუ პოლიპი დიდი ან მრავლობითია, შესაძლოა გამოიწვიოს დისპეფსიური მოვლენები – კუჭის სიმძიმის შეგრძნება, ბოყინი, გულისრევა, უსიამოვნო გემოს შეგრძნება, ტკივილი... დაავადების დიაგნოსტიკისთვის ტარდება ენდოსკოპია ბიოფსიით.
პოლიპი გლუვზედაპირიანია, ელასტიკური, რბილი, მოძრავი, ავთვისებიანი სიმსივნე კი ხორკლიანი და სისხლმდენი, ამიტომ გამოცდილი ენდოსკოპისტი დათვალიერებითაც მიხვდება, რასთან აქვს საქმე, მაგრამ ბიოფსიით დიაგნოზის დადასტურება, ვერიფიცირება, მაინც აუცილებელია.
– მკურნალობის ტაქტიკა როგორია?
– ეს პოლიპის მდებარეობასა და ზომაზეა დამოკიდებული. ერთეული ვიწროფეხიანი პოლიპის მოსაკვეთად ტარდება მარტივი და ეფექტური ოპერაცია – ენდოსკოპიური პოლიპექტომია. თუ პოლიპი ფართო ფეხზეა, უფრო მოცულობითი ჩარევაა საჭირო, რადგან ენდოსკოპიური პოლიპექტომიით პოლიპი შესაძლოა არასრულად მოიკვეთოს, ამასთან, არსებობს სისხლდენის საფრთხეც.
– თუ პოლიპი მცირე ზომისაა და არ გვაწუხებს?
– მაინც ჯობს, მოიკვეთოს, ვინაიდან მაღალია მალიგნიზაციის – გაავთვისებიანების, ადენომის ადენოკარცინომად გადაგვარების – რისკი, თუმცა არსებობს სხვაგვარი მიდგომაც – პაციენტს გაძლიერებული მეთვალყურეობა უწესდება და ექვს თვეში ერთხელ მაინც იტარებს ენდოსკოპიურ გამოკვლევას. თუ პოლიპმა ზრდის ტენდენცია გამოამჟღავნა, მაშინღა დაისმის ოპერაციის საკითხი. მაგრამ ყოველ ჯერზე ბიოფსიის ჩატარება არც ისე იოლია, თანაც გამორიცხული არ არის, მაინც გამოგვეპაროს გადაგვარების დაწყების მომენტი ან მასალა შესაბამისი მიდამოდან ვერ ავიღოთ. რისკის თავიდან ასაცილებლად უმჯობესია ოპერაცია გაკეთდეს. მით უმეტეს, ის, როგორც მოგახსენეთ, არც ისე ტრავმული და რთულია.
– კიდევ რომელი დაავადებები მიიჩნევა კიბოსწინარედ?
– უწინარეს ყოვლისა, ატროფიული გასტრიტი. ის ჰიპერაციდული გასტრიტის შემდეგ ვითარდება. ატროფიული უბანი დროთა განმავლობაში მეტაპლაზიას განიცდის და ამ ადგილას ყალიბდება სიმსივნე. კიბოსწინარე მდგომარეობაა კუჭის ქრონიკული წყლულიც, თანაც რაც უფრო დიდია ის, მით უფრო მაღალია მალიგნიზაციის რისკი. ქირურგებს დაუწერელი კანონიც გვაქვს: თუ წყლულის დიამეტრი 2 სანტიმეტრს აღემატება, შეგვიძლია, ის უკვე სიმსივნედ მივიჩნიოთ და ამოვკვეთოთ, განურჩევლად იმისა, დასტურდება თუ არა მიკროსკოპიულად ავთვისებიანი პროცესი. ადენოკარცინომას შესაძლოა საფუძვლად დაედოს გასტროეზოფაგური რეფლუქსური დაავადება (გერდ) და კარდიის უკმარისობაც. ამ შემთხვევაში ავთვისებიანი პროცესი ვითარდება ეზოფაგოგასტრალურ გადასასვლელში – იქ, სადაც საყლაპავი კუჭს უერთდება. ქრონიკული გასტრიტისა და ეზოფაგიტის ფონზე ამ ადგილას ჯერ ეროზიები წარმოიქმნება, მერე – წყლულები, ხდება ლორწოვანის მეტაპლაზია (გადაგვარება), ყალბდება ე.წ. ბარეტის საყლაპავი და, დასასრულ, ადენოკარცინომა.
– მოარული აზრის თანახმად, მას, ვისაც კუჭის მჟავიანობა მომატებული აქვს, კიბო არ დაემართება...
– კუჭში ჰიპერაციდული მდგომარეობა სიმსივნის განვითარებისთვის მართლაც არ არის ხელსაყრელი – აქ ონკოლოგიურ პროცესს მხოლოდ მჟავიანობის დაქვეითების შემთხვევაში უნდა ველოდეთ, თორმეტგოჯა ნაწლავისა და საყლაპავის სიმსივნისთვის კი (განსაკუთრებით – ამ უკანასკნელისთვის) ჰიპერაციდოზი კარგი ნიადაგია – ამ ორგანოებისთვის ტუტე გარემოა ნორმალური, მარილმჟავა კი აზიანებს მათ. ამრიგად, პრობლემის მიმართ გულგრილობა არ ივარგებს, კუჭ-ნაწლავის ტრაქტში მომხდარი ნებისმიერი დარღვევის დროული ამოცნობა და მკურნალობაა საჭირო.
– როგორი კლინიკური სურათი ახასიათებს კუჭის კიბოს?
– თავდაპირველად მცირე სიმპტომები იჩენს თავს – მადის დაქვეითება (ზოგჯერ – ანორექსიაც კი), ნადები ენაზე, ცუდი გემოს შეგრძნება, პირის ღრუში უსიამოვნო სუნი, წონის კლება, ადინამია, სუბფებრილური ტემპერატურა. ეს ნიშნები არ უნდა უგულებელვყოთ, თორემ როცა მკაფიო კლინიკური სურათი ჩამოყალიბდება, მკურნალობა შესაძლოა უკვე დაგვიანებული და ნაკლებეფექტური აღმოჩნდეს. არსებობს ონკოლოგიური სიფხიზლის ცნება, რაც იმას ნიშნავს, რომ საეჭვო ზოგადი სიმპტომების არსებობისას აუცილებლად უნდა გამოვრიცხოთ ავთვისებიანი დაავადება.
მოგვიანებით ამას ერთვის დისპეფსიური მოვლენები. შესაძლოა, განვითარდეს სისხლდენა, სისხლდენის შედეგად კი – რკინადეფიციტური ანემია და სისუსტე. სისხლდენაზე ხშირად მიუთითებს პირღებინება სისხლიანი მასებით და სისხლიანი განავალი. გახსოვდეთ: კუჭიდან სისხლდენისას განავალი მუქია, კუპრისფერი, მუცლის ქვედა სართულიდან სისხლდენისას კი მას ალისფერი სისხლი მოჰყვება.
– ავთვისებიანი დაავადება თავისთავადაც მძიმე დიაგნოზია, მაგრამ კიდევ უფრო მძიმეა მისი გართულება. რით შეიძლება გართულდეს კუჭის კიბო?
– ყველაზე ხშირი და საშიში გართულებაა პერფორაცია – კუჭის გახვრეტა, რასაც პერიტონიტი და სისხლდენა მოჰყვება. ასეთი სისხლდენა ძნელი შესაჩერებელია. ეს არ არის წყლულოვანი წარმოშობის ჰემორაგია, რომელიც შეიძლება ენდოსკოპიური ჩარევით შევაჩეროთ. სიმსივნის დროს სისხლი ერთი სისხლძარღვიდან არ დის – მასში ჩართულია კუჭის მთელი ზედაპირი. სისხლდენა პროფუზულია და, წესისამებრ, ახასიათებს რეციდივი. გარდა ამისა, თუ სიმსივნური პროცესი კუჭის დისტალურ ნაწილშია, შესაძლოა განვითარდეს პილოროსტენოზი – გადაიკეტოს კუჭიდან თორმეტგოჯა ნაწლავში გადასასვლელი. ამ შემთხვევაშიც, ისევე როგორც ნებისმიერი ლოკალიზაციის ონკოლოგიური პროცესის დროს, ვითარდება მეტასტაზები.
– უმეტესად რომელ ორგანოებში იწვევს მეტასტაზებს კუჭის კიბო?
– მეტასტაზები, მოგეხსენებათ, ლიმფოგენური და ჰემატოგენური გზით ვრცელდება. კუჭთან სამი ლიმფური აუზი და თექვსმეტი ლიმფური ჯგუფია. პირველიდან მეექვსემდე ლიმფური ჯგუფები კუჭის მცირე და დიდი სიმრუდეებს, კარდიულ და პილორულ ნაწილებს შეესაბამება, მეშვიდედან მეთორმეტემდე – ღვიძლის საერთო არტერიის, კუჭისა და ელენთის არტერიის, პანკრეასის უბნებს, მეთორმეტე-მეთექვსმეტე კი პარააორტული და პარაკავალური ჯგუფებია. ამის კვალობაზე, დავაადების სტადიის შესაბამისად, მეტასტაზები წარმოიშობა რეგიონულ ლიმფურ კვანძებში, ღვიძლში, ელენთაში, პანკრეასში, ფილტვებში...
– როგორია კუჭის სიმსივნის მკურნალობის პრინციპები?
– ციტოლოგიურად და ჰისტოპათოლოგიურად დადასტურებული კუჭის სიმსივნე თავისთავად გულისხმობს ოპერაციულ მკურნალობას. ჩარევის სახეობა დავადების სიმძიმეზე, სტადიაზე, პაციენტის მდგომარეობაზეა დამოკიდებული. პირველი ან ნულოვანი სტადიის შემთხვევაში (ე.წ. ადგილის კიბო – carcinoma in situ) ჩარევა გაცილებით დამზოგველია და ეფექტურიც, მაგრამ ჩვენში ეს დიაგნოზი, სამწუხაროდ, ძალზე იშვიათია. ჩემი სადოქტორო დისერტაცია ყოფილ საბჭოთა კავშირში კუჭისა და საყლაპავის კიბოს მკურნალობის პრინციპებს ეძღვნებოდა. ისინი შევადარე იაპონიისა და ამერიკის იმ კლინიკებში დანერგილ პრინციპებს, სადაც მუშაობა მომიხდა. იაპონიაში ასიდან 50-60 შემთხვევაში დიაგნოზს პირველ ან მეორე სტადიაში სვამენ. დაავადების ამ საფეხურზე ატარებენ ენდოსკოპიურ მუკოზექტომიას – ენდოსკოპიურად ამოკვეთენ სიმსივნეს, რომელიც ჯერ კიდევ პატარაა. ამის შემდეგ პაციენტი, მართალია, განსაკუთრებული მეთვალყურეობის ქვეშაა, მაგრამ პრაქტიკულად ჯანმრთელია. ჩვენში ასეთი ოპერაცია ძალზე იშვიათია, ვინაიდან ასიდან 70-80 შემთხვევაში დაავადებას მესამე-მეოთხე სტადიებში გამოავლენენ. როცა დიაგნოსტიკა ასე გვიანდება, შედეგსაც, ცხადია, შესაბამისს ვიღებთ.
სიმსივნის სტადიიდან და მდგომარეობიდან გამომდინარე, შესაძლოა ჩატარდეს უბრალო გასტრექტომია (კუჭის სრული ამოკვეთა), კომბინირებული გასტრექტომია (კუჭისა და რომელიმე ორგანოს ნაწილის ამოკვეთა, უმეტესად – ელენთის, პანკრეასის ან ღვიძლის ნაწილისა), გაფართოებული გასტრექტომია (კუჭთან ერთად ლიმფური ჯირკვლების ამოკვეთა) და კომბინირებულ-გაფართოებული გასტრექტომია (კუჭის, რომელიმე ორგანოს ნაწილისა და ლიმფური ჯირკვლების ამოკვეთა).
იაპონიაში მინახავს სუპერრადიკალური ოპერაციები, რომელთა დროსაც იკვეთება დაახლოებით 10-11 ორგანო, ორგანოს ნაწილი და შესაბამისი ლიმფური კვანძი, მაგალითად, კუჭთან ერთად – ელენთა, ღვიძლის ნაწილი, პანკრეასის ნაწილი, დიაფრაგმის ნაწილი, განივი კოლინჯი, ბადექონი... ლიმფური სისტემის უკეთესი ვიზუალიზაციისთვის იქ იყენებენ სპეციალურ საღებავებს, რომლებიც ლიმფურ ჯირკვლებსა და სადინარებს ღებავს. მუცლის გაკვეთის შემდეგ ორგანიზმში შეჰყავთ ეს საღებავი, რომლის წყალობითაც ლიმფური ჯირკვლები ატლასივით გადაიშლება და ძალზე ფაქიზად, აუჩქარებლად იღებენ თითოეულ მათგანს. ეს დაახლოებით 5-6 საათს გრძელდება. ნაჩქარევი ოპერაცია შედეგსაც შესაბამისს გამოიღებს.
– რა გართულება შეიძლება მოჰყვეს ოპერაციას?
– კუჭის ოპერაცია ბოლო ხანს იშვიათად რთულდება. წინათ გასტრექტომიის შემდეგ უნდა აღგვედგინა კუჭ-ნაწლავის ტრაქტის მთლიანობა, რისთვისაც ხელით ვაკერებდით ერთმანეთს საყლაპავსა და ნაწლავს, ამიტომ ხშირად ვითარდებოდა ანასტომოზის უკმარისობა და ზოგჯერ საბედისწეროც კი ხდებოდა პერიტონიტისა და მედიასტინიტის გამო. თანამედროვე საკერავი აპარატები, ე.წ. ცირკულარული სტეპლერები, რომლებიც ორგანოს შიგნიდან ორ რიგად ადებს ნაკერს, ანასტომოზის უკმარისობას ფაქტობრივად გამორიცხავს.
გართულებათაგან უნდა ვახსენოთ დემპინგსინდრომი, მომტანი მარყუჟის სინდრომი, ჰიპოგლიკემია. ისინი იმ ფიზიოლოგიური პროცესის დარღვევის შედეგია, რასაც კუჭის არარსებობა იწვევს. გამოცდილმა ქირურგებმა იციან, რა დონესა თუ მანძილზე უნდა დაედოს ანასტომოზი, რომ გართულების ალბათობა რაც შეიძლება ნაკლები იყოს, მაგრამ პაციენტმაც უნდა დაიცვას კვების რეჟიმი. განსაკუთრებით ერიდოს ტკბილ საკვებს – ახსოვდეს, რომ კუჭი აღარ აქვს და საკვები უცებ შეიწოვება ნაწლავებში; ჭამოს ხშირად და მცირე ულუფებით; საკვების მიღების შემდეგ წამოწვეს, რათა მაქსიმალურად შეანელოს საკვების ნაწლავებში გადასვლის ტემპი.
არარადიკალურად ჩატარებული ოპერაციის შემდეგ სიმსივნური პროცესი შესაძლოა ტაკვში განვითარდეს, ამიტომ ზოგიერთ ქირურგს მიაჩნია, რომ უმჯობესია კუჭი მთლიანად ამოიკვეთოს და არა ნაწილობრივ. ასეთი რადიკალური ოპერაციის შემდეგ, ცხადია, თავს იჩენს დისპეფსიური მოვლენები, ანემიზაცია, ვიტამინების ნაკლებობა, მაგრამ სიმსივნის რეციდივს ნამდვილად ამ სიმპტომებთან ბრძოლა სჯობია.
კუჭის რეზექციისთვის უმეტესად ბილროთის პირველ და ბილროთის მეორე მეთოდებს ვიყენებთ. თეოდორ ბილროთი გერმანელი ქირურგი გახლდათ, რომელმაც შეიმუშავა ეს მეთოდები XIX საუკუნის დამლევს. ბილროთ-I-ის დროს კუჭი მოიკვეთება და მისი დარჩენილი ნაწილი მიეკერება თორმეტგოჯა ნაწლავს, ამრიგად, საჭმლის მომნელებლი ტრაქტის ფიზიოლოგიური მთლიანობა არ ირღვევა. მიუხედავად იმისა, რომ ნაწლავის მობილიზაცია ტექნიკურად შედარებით რთულია, პაციენტისთვის ეს ოპერაცია ჯობს, ამიტომ, თუ შესაძლებელია, ყოველთვის მის გაკეთებას ვემხრობი. ბილროთ-II-ს მივმართავთ, როცა კუჭის რეზექცია ისეთ დონეზე ხდება, რომ მისი დარჩენილი ნაწილის თორმეტგოჯა ნაწლავთან მიერთება შეუძლებელია. ამ შემთხვევებში ანასტომოზი ედება წვრილ ნაწლავსა და კუჭს შორის, თორმეტგოჯა ნაწლავის ტაკვი კი ბრმად იხურება. ამ დროს შესაძლოა თავი იჩინოს ორმა პრობლემამ – ტაკვი გაიხსნას ან განვითარდეს ანასტომოზთან დაკავშირებული გართულება. ამის თავიდან ასაცილებლად შემუშავებულია განსაზღვრული მოდიფიკაციები, თუმცა ეს უკვე ქირურგიული ნიუანსებია. მთავარია, პაციენტი ისეთ ექიმთან მივიდეს, რომელსაც სათანადო ოსტატობა, ცოდნა და გამოცდილება აქვს. ამით გართულების ალბათობას მინიმუმამდე დაიყვანს.
– რა ხდება ოპერაციის შემდეგ?
– ქირურგიული მკურნალობა, ცხადია, არ კმარა – აუცილებელია ქიმიო- და სხივური თერაპიაც. არარეზექტაბელურ შემთხვევებში, როდესაც, პაციენტის მდგომარეობიდან და სიმსივნის სტადიიიდან გამომდინარე, ქირურგიული ჩარევა ვერ ხერხდება, ტარდება წინასწარი ქიმიოთერაპია, რომელიც ოპერაციის გაკეთებას შესაძლებელს ხდის. გარდა ამისა, ინტერვენციული რადიოლოგიის განვითარებამ საგრძნობლად გაზარდა რეზექტაბელური პაციენტების რიცხვი.
– დასასრულ, რას ურჩევდით ჩვენს მკითხველს?
– იაპონიის ონკოცენტრში მუშაობისას ბევრს ვფიქრობდი იმაზე, რატომ ჰქონდათ მათ ჩვენზე უკეთესი შედეგები. ჩემი დაკვირვებით, ამის მიზეზი, ერთი მხრივ, დაავადების ადრეული დიაგნოსტიკა, მეორე მხრივ კი აგრესიული ქირურგიული მიდგომა იყო. მაგალითად, თუ ოპერაციის დროს სრულყოფილი ლიმფადენექტომია არ ჩატარდა, რამდენი ორგანო ან ორგანოს ნაწილიც არ უნდა ამოიკვეთოს, ქირურგიულ ჩარევას აზრი ეკარგება. ადრეული დიაგნოსტიკა კი მართლაც ფასდაუდებელია. მიმაჩნია, რომ ჩვენს ქირურგებს არანაკლები გამოცდილება და ოსტატობა აქვთ; მთავარი პრობლემა ჩვენი საზოგადოების მენტალიტეტია. უცხოეთში უმნიშვნელო სიმპტომის აღმოცენებისთანავე ექიმთან მიდიან, ჩვენში კი სანამ ადამიანი გამოუვალ მდგომარეობაში, ლამის სიკვდილის პირას არ აღმოჩნდება, ექიმთან არ მივა. ცხადია, ამაში ბრალი მიუძღვის ფინანსურ პრობლემებსაც, ჯანდაცვის სისტემის გაუმართაობასაც, მაგრამ ცნობიერებაც ასეთი გვაქვს. მინდა ვურჩიო ყველას, არ დაიზარონ, დროულად მიმართონ კვალიფიციურ ექიმს და, ამასთან, ვუსურვო მთელ საქართველოს, მალე გვქონოდეს გამართული ჯანდაცვის სისტემა.





 კუჭის კიბო
კუჭის კიბო











